


目次
病態生理学 PCOS
Diagnostic Criteria
Insulin Resistance and Leptin Resistance
Authors
私たちの多くは、生殖内分泌系のフィードバックループの複雑なシステムが、何らかの形で破壊されるまでうまく機能しているとは思ってもみません。 多嚢胞性卵巣症候群(PCOS)はその代表的な例です。 PCOSは、さまざまな症状を特徴とする疾患で、不妊クリニックに来院する患者さんに多く、生殖年齢にある女性の5~10%が罹患するといわれています。 無排卵症例の90%がPCOSに関連していると推定されています。 代謝パラメーターや排卵に悪影響を及ぼすだけでなく、発症した女性にはいくつかの精神的な問題(うつ病や不安症など)も関連しています。 第1部では、PCOSの病態生理、その診断基準、インスリンおよびレプチン抵抗性について説明します。 第2部では、PCOSの管理、心理的な影響、PCOS患者をサポートする臨床医独自の役割について取り上げます。
PCOSの病態生理
排卵期の女性では、視床下部-下垂体-卵巣軸(HPO)が適切に機能している影響で、月経周期は、その月のコホート(卵胞群)から抽出した(通常は)単一の卵胞の成長と発達によって特徴づけられます。 GnRH刺激に応答して、下垂体前葉は2つの重要なゴナドトロピンを分泌する。 卵胞刺激ホルモン(FSH)と黄体形成ホルモン(LH)です。 FSHは卵巣に作用して、小さな卵胞を成長させ成熟させるのを助けます。 その月の卵胞は、FSHの受容体を最も多く獲得したものが優性卵胞となります。 この卵胞は、残りの小卵胞を犠牲にして成長・成熟を続け、体内に再吸収されます(ただし、女性の卵子の総供給量からは差し引かれます)。 エストロゲンレベルの上昇は、負のフィードバックシステムによってFSHの産生を停止させますが、エストロゲンレベルが高く維持されると、LHの1回限りのサージが起こり、排卵が起こります。
PCOSの女性では、HPO軸が正常な機能を発現していません。 脈動ホルモンであるGnRHが変化し、下垂体によるLHの活性が上昇します。 このLHの増加は、卵巣細胞刺激(図1参照)を増加させ、アンドロゲンであるアンドロステンジオンとテストステロンを産生し、結果として卵巣のアンドロゲン過剰環境は、正常な卵胞の成長、成熟、排卵を妨げます。 その結果、卵巣のアンドロゲンが亢進し、正常な卵胞の成長、成熟、排卵が妨げられ、卵巣は多くの小さな前駆卵胞で構成され、優勢になることはありません。 これらの卵胞の集合体は卵巣の大きさを増大させ、基礎血清エストロゲン値をわずかに上昇させる原因となりえます。
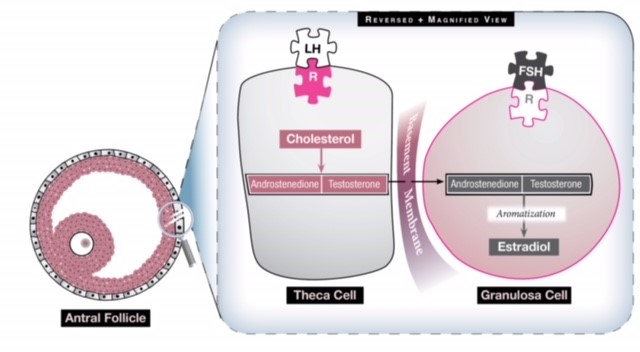
Fig 1: 卵巣にはエストロゲン産出に貢献する二つの細胞があり、相乗的に作用している。 LHの影響を受けて、卵巣細胞はコレステロールを2つのアンドロゲン(アンドロステンジオンとテストステロン)に変換します。 これらのアンドロゲンは、基底膜を通って顆粒膜細胞に移動し、FSHの影響を受けて、芳香化と呼ばれるプロセスでエストロゲンに変換されます。 LHが過剰に刺激されると、エストロゲンに変換されるよりも多くのアンドロゲンが生成されるため、エストロゲンレベルがLHサージを発生させるほど上昇することはなく、卵巣はアンドロゲン過剰の環境下にあります。
Diagnostic Criteria
PCOSは、一つの単純な症状によって定義または診断されないと、他の障害が除外されると、しばしばoligo-ovulation and evidenceof hyperandrogenism(acne alopeciaおよびhirsutism(男性型の発毛および質感)など)がある女性の除外診断となることがある。 これは、allshapes、サイズ、および背景の女性に影響を与えます。 症状は初潮から始まりますが、月経周期の乱れは初潮後の最初の1年間は正常であり、時間的に解決できるため、ほとんどの臨床医は比較的新しく月経するadolescentwith PCOSを診断することに消極的です。 現在最もよく使われている診断基準は、2003年にオランダのロッテルダムで開催された国際専門家ワークショップで改訂され、「ロッテルダム基準」と呼ばれ、次のように定められました。 高アンドロゲン血症は、臨床的(臨床医がアンドロゲン症状を観察すること)または生化学的(血清遊離テストステロン値の上昇など)に診断されるもので、3つの特徴のうち少なくとも2つを有する場合にのみPCOSと診断される。
これらの基準は、2018年に国際委員会によって改訂され、いくつかの変更が行われました。 まず、高感度の経膣超音波装置が利用可能になったため、多嚢胞性卵巣形態(PCOM)は、いずれかの卵巣に20個以上の卵胞(<10 mm)が存在するか、経膣超音波で見て、いずれかの卵巣の卵巣体積≧10 mlonで、しばしば卵巣(または卵巣)の外周部に位置していることによって特徴付けられます。 2018年のガイドラインでは、月経周期が不規則で高アンドロゲンであれば、超音波検査は診断に必要ないとしていますが、多くの臨床医は依然として超音波検査を行うことを希望しています。 抗ミュラーホルモン(AMH)値はPCOS患者でしばしば上昇しますが、これはPCOSに特異的なものではなく、この疾患を持たない女性でも上昇を認めることがあります。 PCOS患者では、AMH値の上昇は、前口蓋期および前駆期に停止している卵胞の数が多く、排卵に失敗していることを反映するものです。
月経不順の原因となる他の疾患(妊娠、甲状腺機能低下・亢進症、卵巣障害、高プロラクチン血症)およびアンドロゲン過剰症(先天性副腎過形成、副腎腫瘍、アンドロゲン分泌腫瘍)の除外が先決です。 そのため、血清bHCG値に加えて、基礎FSH値とLH値、甲状腺刺激ホルモン(TSH)、プロラクチン、総テストステロンと遊離テストステロン、17ヒドロキシプロゲステロン(17OHP)、デヒドロエピアンドロステロン硫酸(DHEAS)を採血することになる。 最も困難な鑑別診断のひとつは、機能性視床下部無月経(FHA) の女性とPCOSの痩せた女性を見分けることです。 古典的には、FHAの女性はBMIが低いが、低/正常範囲であることもある。 どちらの症状も、無排卵と、休止状態の小さな卵胞が多数あるように見える卵巣が特徴です。 高アンドロゲン血症はFHAの構成要素ではありませんが、FHAの女性はその民族性から多毛であることがあり、臨床像がさらに混乱します。 FHAとPCOSを区別する一つの方法は、血液検査と超音波検査です。 FHAの女性は、基礎的なFSHとLHのレベルが低いか正常であり(卵巣の低刺激による)、エストロゲンレベルが低いことが多いのですが、PCOSの女性は、一般的に血清LHレベルが高く、FSHレベルが低いか正常であると言われています。 超音波検査では、FHAの女性の子宮と卵巣は小さいか小さいか正常であるのに対し、PCOSの女性は一般的に卵巣容量が増加しています(>10 ml)。すべての女性がいずれかの症状の特徴を示すのではなく、FHAとPCOSにはいくつかの重なる特徴があるので、FHAとPCOS両方の関係の可能性に関する新しい研究成果が出ています。
インスリン抵抗性とレプチン抵抗性
インスリン抵抗性(IR)の診断はロッテルダム基準には含まれていませんが、PCOSの女性には非常に多くみられます。 BMIが高いと、PCOSの女性がIRである可能性が高くなりますが、PCOSの非肥満の女性でさえ、PCOSでない体格の一致した女性よりもはるかにインスリン抵抗性を発症する可能性が高くなります。
インスリン抵抗性を診断するためのゴールドスタンダードは、高インスリン血症ユグリセミッククランプを使用することですが、この検査は病院内で行う必要があります。
インスリン抵抗性を診断するためのゴールドスタンダードは、高インスリン血性貧血クランプを使用することですが、これは病院内で行わなければなりません。 妊娠前の臨床環境におけるPCOS女性では、PCOS女性が妊娠中に耐糖能異常や妊娠糖尿病を発症するリスクが高いことから、経口ブドウ糖負荷試験(OGTT)を実施することが提案されています。 このテストは、空腹時血糖値とインスリンレベルだけよりも、より早い段階で耐糖能異常を診断することができるので、somewhattime-consumingですが、好ましい。 BMI<25 kg/m2、妊娠を希望していない、耐糖能異常の個人または家族歴がない)少なくともベースラインの空腹時血糖、インスリン、ヘモグロビンA1cレベルを得ることはその患者の血糖状態の「スナップ写真」を得るために役に立つことがあります。
女性がPCOSを患っている場合、太りすぎや肥満は代謝の影響を強くします。 白色脂肪細胞は代謝的に活発です。 正常なレベルでは、脂質の安全な住処を提供し、臓器から脂肪を排除するため、保護的である。 脂肪細胞が多すぎると、負荷がかかりすぎて破裂し、脂肪酸が血流に放出され、あらゆる臓器に影響を及ぼす可能性があります。 これらの脂肪細胞は、臓器の細胞と細胞の間に「はまり」、臓器が硬くなり、損傷し、機能が低下し、慢性炎症を引き起こす原因となるのです。 肝臓は特に傷つきやすいので、肥満のPCOS女性で「脂肪肝」と診断されることは珍しいことではありません。 さらに、脂肪が過剰になると、脂肪組織で産生されるサイトカインやホルモンの微妙なバランスが崩れ(図2参照)、例えば、インスリン感受性を高めるサイトカインの産生が減少し、炎症やインスリン抵抗性を促進するサイトカインが増加することによって、既存の高インスリン血症とインスリン抵抗性が永続することになります。 過剰なインスリンはさらに腹部脂肪とアンドロゲン過剰を助長し、PCOS患者において克服が困難な悪循環を生み出しています。
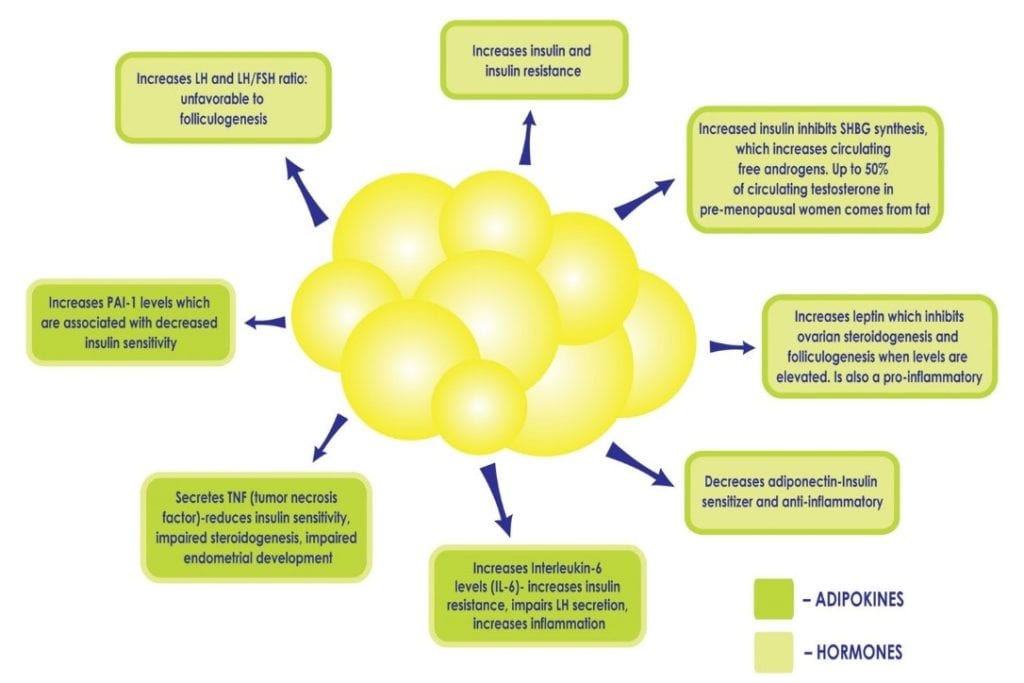
Figure 2: 脂肪率の増加、それに伴う脂肪細胞の増加は、インスリン感受性を高めるサイトカインであるアディポネクチンの産生を減少させ、炎症を促進する他のホルモンを増加させるなど、脂肪組織が産生するホルモンの微妙なバランスを崩し、高インスリン血症とインスリン抵抗性を永続させる可能性がある。
インスリン抵抗性に加えて、PCOSと肥満の患者は、ある人がレプチン抵抗性と呼ぶものに苦しむかもしれません。 このような場合、「痒いところに手が届く」「痒いところに手が届く」「痒いところに手が届く」「痒いところに手が届く」「痒いところに手が届く」「痒いところに手が届く」。 レプチンは、脂肪組織で産生されるタンパク質で、体のエネルギーバランスや食欲を調節する働きがあります。 レプチンが正常に機能している場合、レプチンが増加すると食欲を抑えるよう脳に信号を送り、減少すると逆に、エネルギーに必要な燃料を供給するために食欲を増進させるよう脳に信号を送ります。 しかし、肥満のPCOS患者さんの多くは、このシステムに異常があり、脂肪組織の増加によって二次的にレプチン濃度が上昇したにもかかわらず、レプチンの効力が低下し、レプチン抵抗性を引き起こしています。 レプチン抵抗性は、体が濃度上昇に鈍感なまま、食べてもまだお腹が空いている/満腹になっていないことを女性に知らせるため、太り過ぎや肥満の病態の重要なリスクファクターと考えられています。 PCOSの女性の多くは、この抵抗性のために「満腹感がない」と訴え、食べ続け、脂肪組織を増加させ、その結果、レプチン抵抗性が高まり、この有害なサイクルを永続させることになるのです。
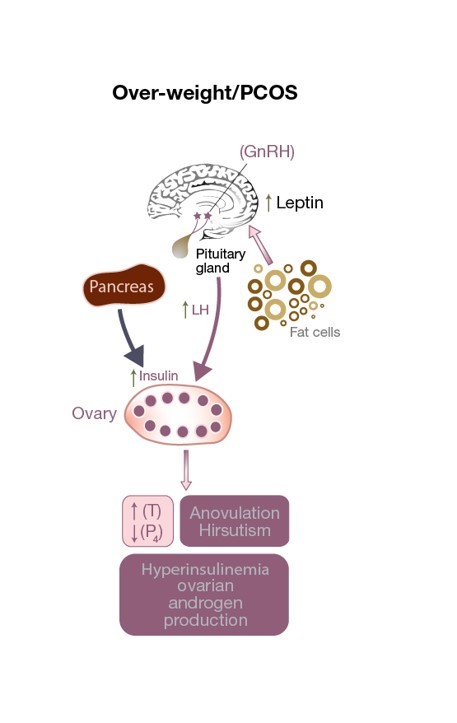
Figure 3: PCOS患者におけるHPO軸の乱れです。 LHが卵巣細胞を過剰に刺激するため、テストステロン値が上昇し、卵巣環境がアンドロゲン化し、無排卵(プロゲステロン値が低くなる)となる。 脂肪細胞の過剰によるレプチン値の上昇は、GnRH 分泌に影響を及ぼします。 インスリンレベルの上昇は、アンドロゲン過剰症の一因となる。
レプチンの分泌障害は体重に影響を与えるだけでなく、排卵(図3参照)や正常体重のPCOS患者の受精にも有害な影響を与える可能性があります。 レプチンは、視床下部からのGnRHの放出を変化させ、下垂体前葉の刺激(したがってFSHおよびLHの分泌)を減少させ、成熟卵子の発達を妨げる。 また、顆粒球はレプチンを貯蔵・生産しており、レプチン濃度が高くなると芳香化能が低下し、最終的に利き卵胞が十分な量のエストロゲンを生産する能力を阻害する(図1参照)。 ある小規模な観察研究では、体外受精を受けたPCOSの痩せた女性において、卵胞液中のレプチン濃度(FF-レプチン)(受精率と相関がある)が、正常な排卵をした体重の女性と比較して、直接相関があることがわかりました。
著者
Jaclyn Carr, BSN
Brianna Giannotte, BSN
Monica Moore, MSN, RNC
この記事の編集を手伝ってくれた NeilChappell, MD に特に感謝します。
You can visit the FertilityNurse Newsletter website here
Want to be notified about upcoming Fertility Newsletter posts here at The ObG Project?
Get the ObG Insider e-Newsletter ”



![]()