Ta informacja wyjaśnia, czym jest cewnik tunelizowany i jak się go zakłada. Zawiera ona również ogólne wskazówki dotyczące pielęgnacji cewnika tunelizowanego w domu. Cewnik tunelowy jest rodzajem centralnego cewnika żylnego (CVC).
- O cewnikach tunelowych
- Przed zabiegiem
- Pytaj o swoje leki
- Leki rozrzedzające krew
- Leki na cukrzycę
- Diuretyki (tabletki nawadniające)
- Usuń urządzenia ze skóry
- Zorganizuj kogoś, kto zabierze Cię do domu
- Tell us if you’re sick
- Note the time of your appointment
- Dzień przed zabiegiem
- Instrukcje dotyczące jedzenia przed zabiegiem
- Dzień zabiegu
- Instrukcje dotyczące picia przed zabiegiem
- Things to remember
- What to bring with you
- Czego się spodziewać
- Podczas zabiegu
- Po zabiegu
- Twój zestaw ratunkowy
- Your catheter exit site
- Twoje nacięcie na szyi
- Opieka nad cewnikiem tunelowym w domu
- Co robić, jeśli Twój cewnik przecieka
- Co zrobić, jeśli opatrunek Tegaderm jest uszkodzony, luźny lub brudny
- What to do if your Tegaderm dressing is wet
- What to do if your disinfection cap falls off
- What to do if your needleless connector falls off
- Wskazówki dotyczące kąpieli pod prysznicem
- Używaj wodoodpornego pokrowca
- Używaj środka do oczyszczania skóry Hibiclens®
- Instrukcje dotyczące stosowania leku Hibiclens
- Ważne punkty do zapamiętania podczas stosowania Hibiclens
O cewnikach tunelowych
Cewnik tunelowy jest elastycznym cewnikiem (cienką rurką) zakładanym do żyły w klatce piersiowej. Istnieje wiele różnych typów cewników tunelowych. Lekarz zdecyduje, który typ jest dla Ciebie najlepszy.
Wszystkie cewniki tunelowe są wprowadzane pod skórę i do dużej żyły w pobliżu serca. Na zewnątrz ciała cewnik dzieli się na 1, 2 lub 3 mniejsze rurki zwane światłowodami. Każde światło ma zacisk, bezigłowy łącznik (zwany również clave) oraz nasadkę dezynfekującą na końcu (patrz Rycina 1).
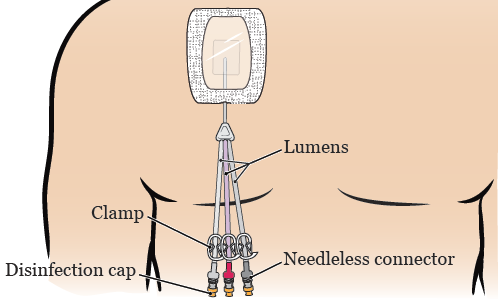
Cewnik tunelowy może być użyty do:
- Pobierania próbek krwi
- Podawania płynów
- Podawania chemioterapii i innych leków
- Podawania transfuzji krwi
- Podawania dożylnego (IV) odżywiania
Posiadanie cewnika tunelizowanego może pomóc w zmniejszeniu liczby wkłuć. Cewnik tunelowy może pozostać w organizmie pacjenta nawet przez kilka lat. Lekarz usunie go, gdy nie będzie już potrzebny.
Posiadanie cewnika tunelowego nie powinno powstrzymywać Cię od wykonywania normalnych czynności, takich jak praca, szkoła, aktywność seksualna, branie prysznica i łagodne ćwiczenia. Unikaj sportów kontaktowych, takich jak piłka nożna, gdy cewnik jest na swoim miejscu. Zapytaj swojego lekarza lub pielęgniarkę o wszelkie czynności przed ich rozpoczęciem.
Będziesz miał zabieg umieszczenia cewnika tunelowego. Pielęgniarka poinformuje Cię, jak przygotować się do zabiegu. Nauczy Cię również, jak dbać o cewnik tunelowy po zabiegu. Może się z Panem/Panią uczyć opiekun, członek rodziny lub przyjaciel.
Przed zabiegiem
Pytaj o swoje leki
Może być konieczne zaprzestanie przyjmowania niektórych leków przed zabiegiem. Porozmawiaj ze swoim pracownikiem służby zdrowia o tym, które leki można bezpiecznie odstawić. Poniżej przedstawiamy kilka typowych przykładów.
Leki rozrzedzające krew
Jeśli przyjmujesz leki rozrzedzające krew (leki, które wpływają na sposób, w jaki krew krzepnie), zapytaj pracownika służby zdrowia wykonującego Twój zabieg, co należy zrobić. Ich dane kontaktowe znajdują się na końcu tego materiału. To, czy zaleci on zaprzestanie przyjmowania leków, zależy od rodzaju zabiegu i powodu, dla którego przyjmujesz leki rozrzedzające krew.
Nie przerywaj przyjmowania leków rozrzedzających krew bez rozmowy z lekarzem.
| Przykłady leków rozrzedzających krew | |||
|---|---|---|---|
| apixaban (Eliquis®) | dalteparin (Fragmin®) | meloxicam (Mobic®) | ticagrelor (Brilinta®) |
| aspirin | dipyridamole (Persantine®) | nonsteroidal anti-inflammatory drugs (NSAIDs) such as ibuprofen (Advil®, Motrin®) or naproxen (Aleve®) | tinzaparin (Innohep®) |
| celecoxib (Celebrex®) | edoxaban (Savaysa®) | pentoxifylline (Trental®) | warfarin (Jantoven®, Coumadin®) |
| cilostazol (Pletal®) | enoxaparin (Lovenox®) | prasugrel (Effient®) | |
| clopidogrel (Plavix®) | Fondaparinux (Arixtra®) | rivaroxaban (Xarelto®) | |
| dabigatran (Pradaxa®) | heparin (shot under your skin) | sulfasalazine (Azulfidine®, Sulfazine®) | |
Read our resource Common Medications Containing Aspirin, Other Nonsteroidal Anti-inflammatory Drugs (NSAIDs), or Vitamin E. Zawiera on ważne informacje o lekach, których należy unikać przed zabiegiem i jakie leki można przyjmować w ich miejsce.
Leki na cukrzycę
Jeśli przyjmuje Pan/Pani insulinę lub inne leki na cukrzycę, proszę zapytać lekarza, który przepisuje leki, co należy zrobić rano przed zabiegiem. Może być konieczna zmiana dawki przed zabiegiem. Twój personel medyczny będzie sprawdzał poziom cukru we krwi podczas zabiegu.
Diuretyki (tabletki nawadniające)
Jeśli bierzesz jakiekolwiek diuretyki (leki, które sprawiają, że częściej oddajesz mocz), zapytaj pracownika służby zdrowia wykonującego zabieg, co należy zrobić. Może być konieczne zaprzestanie ich przyjmowania w dniu zabiegu. Diuretyki są czasami nazywane pigułkami na wodę. Niektóre przykłady to furosemid (Lasix®) i hydrochlorotiazyd.
Usuń urządzenia ze skóry
Jeśli nosisz którekolwiek z poniższych urządzeń na skórze, producent zaleca jego usunięcie przed skanem lub zabiegiem:
- Ciągłe monitorowanie stężenia glukozy (CGM)
- Pompa insulinowa
Porozmawiaj ze swoim dostawcą usług medycznych o zaplanowaniu wizyty bliżej daty, w której musisz zmienić urządzenie. Upewnij się, że masz ze sobą dodatkowe urządzenie do założenia po skanie lub zabiegu.
Jeśli nie jesteś pewien, jak zarządzać stężeniem glukozy, gdy urządzenie jest wyłączone, porozmawiaj z dostawcą usług medycznych, który zarządza Twoją opieką diabetologiczną przed wizytą.
Zorganizuj kogoś, kto zabierze Cię do domu
Musisz mieć odpowiedzialnego partnera do opieki, który zabierze Cię do domu po zabiegu. Odpowiedzialny partner to osoba, która pomoże Ci bezpiecznie wrócić do domu i w razie potrzeby zgłosi Twoje obawy lekarzom. Make sure to plan this before the day of your procedure.
If you don’t have a responsible care partner to take you home, call one of the agencies below. They’ll send someone to go home with you. There’s usually a charge for this service, and you’ll need to provide transportation. It’s okay to use a taxi or car service, but you must still have a responsible care partner with you.
| Agencies in New York | Agencies in New Jersey | ||||||||||||||||||
| Partners in Care: 888-735-8913 | Caring People: 877-227-4649 | ||||||||||||||||||
| Caring People: 877-227-4649 |
Tell us if you’re sick
If you get sick (such as have a fever, cold, sore throat, or the flu) before your procedure, call your doctor in Interventional Radiology. You can reach them Monday through Friday from 9:00 am to 5:00 pm. After 5:00 pm, during the weekend, and on holidays, call 212-639-2000 and ask for the Interventional Radiology fellow on call.
Note the time of your appointment
A staff member from Interventional Radiology will call you 2 business days (Monday through Friday) before your procedure. If your procedure is scheduled on a Monday, they’ll call you on the Thursday before. Jeśli nie otrzymasz telefonu do godziny 12:00 dnia roboczego przed zabiegiem, zadzwoń pod numer 646-677-7001.
Pracownik poinformuje Cię, o której godzinie należy przybyć do szpitala na zabieg. Przypomni również, gdzie należy się udać.
W tym miejscu należy zapisać datę, godzinę i miejsce zabiegu:
Jeżeli z jakiegokolwiek powodu musisz odwołać zabieg, zadzwoń do dostawcy usług medycznych, który go dla Ciebie zaplanował.
Dzień przed zabiegiem
Instrukcje dotyczące jedzenia przed zabiegiem
Nie należy jeść niczego po północy w noc poprzedzającą zabieg. Dotyczy to również twardych cukierków i gumy do żucia.
Dzień zabiegu
Instrukcje dotyczące picia przed zabiegiem
Można wypić łącznie 12 uncji wody pomiędzy północą a 2 godzinami przed planowanym czasem przybycia. Nie należy pić niczego innego.
Nie należy pić niczego od 2 godzin przed planowaną godziną przybycia. This includes water.
Things to remember
- Take only the medications your doctor told you to take the morning of your procedure. Take them with a few sips of water.
- Don’t apply cream (thick moisturizers) or petroleum jelly (Vaseline®) anywhere on your chest.
- Don’t wear eye makeup.
- Remove any jewelry, including body piercings.
- Leave all valuables (such as credit cards and jewelry) at home.
- If you wear contact lenses, wear your glasses instead, if you can. If you don’t have glasses, please bring a case for your contacts.
What to bring with you
- A list of the medications you take at home.
- Medications for breathing problems (such as inhalers), if you take any.
- Leki na ból w klatce piersiowej, jeśli je przyjmujesz.
- Etui na okulary lub kontakty.
- Formularz pełnomocnictwa do spraw opieki zdrowotnej i inne dyrektywy, jeśli je wypełniłeś.
- Jeśli używasz aparatu CPAP lub BiPAP do spania w nocy, przynieś aparat ze sobą, jeśli możesz. Jeśli nie możesz przynieść aparatu, damy Ci go do użytku podczas pobytu w szpitalu.
Czego się spodziewać
Po przybyciu do szpitala, lekarze, pielęgniarki i inni członkowie personelu poproszą Cię o wypowiedzenie i przeliterowanie Twojego imienia i nazwiska oraz daty urodzenia wiele razy. Ma to na celu Twoje bezpieczeństwo. Osoby o tym samym lub podobnym nazwisku mogą mieć zabieg tego samego dnia.
Podczas zabiegu
Najpierw otrzyma Pan/Pani zastrzyk znieczulający (zastrzyk) u podstawy szyi i na klatce piersiowej pod obojczykiem. Kiedy obszary te będą już zdrętwiałe, lekarz wykona małe nacięcia (cięcia chirurgiczne). Przez nacięcie na klatce piersiowej zostanie wprowadzony cewnik i tunel pod skórą do nacięcia u podstawy szyi. Następnie cewnik zostanie wprowadzony do żyły (patrz Rycina 2). Wykorzystają skanowanie obrazowe, aby pomóc im zobaczyć cewnik podczas wykonywania tych czynności.
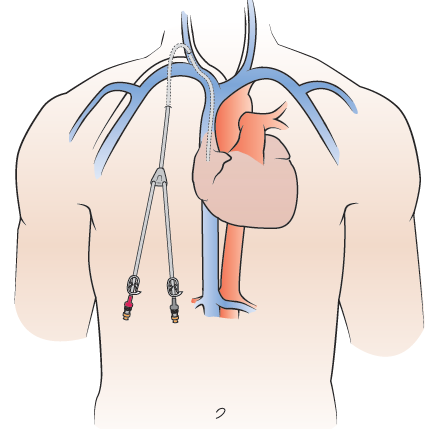
Gdy cewnik znajdzie się w żyle, lekarz użyje Steri-Strips™ (taśmy chirurgicznej), aby zamknąć nacięcie u podstawy szyi. Lekarz przyszyje cewnik do skóry w miejscu, w którym opuszcza on ciało (miejsce wyjścia). Dzięki temu cewnik pozostanie na swoim miejscu.
Na koniec zabiegu lekarz założy opatrunek z gazy (bandaż) na nacięcie na szyi oraz opatrunek Tegaderm™ na miejsce wyjścia cewnika.
Po zabiegu
Po zabiegu zostanie Pan/Pani przeniesiony/a do sali pooperacyjnej. Pozostanie Pan/Pani w sali pooperacyjnej do czasu, gdy będzie Pan/Pani gotowy/a do przeniesienia się do pokoju szpitalnego lub wypisania ze szpitala.
Może Pan/Pani odczuwać pewne krwawienie i łagodny dyskomfort w miejscu wyjścia cewnika. Może to trwać przez około 1 do 3 dni po założeniu cewnika. Jeśli wystąpi krwawienie z miejsca wyjścia cewnika, należy zastosować ucisk i zimny okład na to miejsce. Zadzwoń do lekarza lub pielęgniarki, jeśli krwawienie i dyskomfort nasilą się w dowolnym momencie.
Nie bierz prysznica przez 24 godziny po zabiegu.
Twój zestaw ratunkowy
Pielęgniarka da Ci zestaw ratunkowy przed zabiegiem lub przed wypisaniem ze szpitala. The emergency kit has:
- 1 toothless clamp
- 1 dressing change kit. The kit includes:
- 2 face masks
- Alcohol-based (Purell®) hand wipe
- Disposable drape
- 2 pairs of nitrile gloves (sterile gloves)
- Chloroprep® applicator
- Alcohol pads
- No Sting swab stick
- 3 needless connectors
- Tegaderm CHG dressing
- Disinfection caps
- Your doctor’s office and emergency telephone numbers.
Keep your emergency kit with you at all times. You will need it if your catheter is leaking, your Tegaderm dressing is damaged or comes off, or your needleless connector or disinfection cap falls off.
Your catheter exit site
You might need to have your Tegaderm dressing changed within 48 hours (2 days) of your procedure. Your doctor or nurse will tell you if you do.
You should always have a Tegaderm dressing over your exit site while your tunneled catheter is in place. Opatrunek Tegaderm pomaga zapobiegać infekcji.
Twoje nacięcie na szyi
Dwa dni po zabiegu, możesz usunąć opatrunek z gazy nad małym nacięciem na szyi. Nie ma potrzeby zakładania nowego opatrunku na nacięcie.
Zostaw paski Steri-Strips na miejscu, aż zaczną się odklejać. Powinno to nastąpić około 3 do 5 dni po zabiegu.
Opieka nad cewnikiem tunelowym w domu
- Zacisnąć przewody, gdy cewnik nie jest używany.
- Utrzymywać cewnik w bezpiecznym miejscu przez cały czas, aby nie dopuścić do jego wyrwania. Zapytaj swoją pielęgniarkę o najlepszy sposób zabezpieczenia cewnika. Możesz przykleić światłowody do skóry, wsunąć je do biustonosza lub owinąć taśmą medyczną i przypiąć do ubrania. Don’t put tape over the connection site (where the needleless connector connects to the lumens).
- Check your exit site every day for:
- Redness
- Tenderness
- Leakage
- Swelling
- Bleeding
If you have any of these signs or symptoms, call your doctor. You might have an infection.
- Twój opatrunek Tegaderm, łączniki bezigłowe i nakładki dezynfekujące będą musiały być zmieniane, a cewnik będzie musiał być przepłukiwany co najmniej raz w tygodniu. Najlepiej jest, jeśli może Pan/Pani przyjść do ośrodka Memorial Sloan Kettering (MSK), aby pielęgniarka mogła wykonać te czynności. Jeśli nie możesz przyjść do ośrodka MSK, pielęgniarka pomoże Ci dokonać innych ustaleń. Zawsze kontaktuj się ze swoim lekarzem lub pielęgniarką, jeśli masz jakiekolwiek pytania.
Co robić, jeśli Twój cewnik przecieka
- Zamknij cewnik powyżej przecieku.
- Przesuń biały zacisk na cewniku tak, aby znajdował się powyżej przecieku, jeśli możesz.
- Jeśli nie możesz użyć białego zacisku, użyj zacisku z zestawu awaryjnego.
- Przetrzyj miejsce wycieku wacikiem z alkoholem.
- Natychmiast skontaktuj się z lekarzem.
Co zrobić, jeśli opatrunek Tegaderm jest uszkodzony, luźny lub brudny
- Nie zdejmuj uszkodzonego, luźnego lub brudnego opatrunku. Put a new Tegaderm dressing over it.
- Call your doctor’s office right away.
What to do if your Tegaderm dressing is wet
- Don’t take off the wet Tegaderm dressing. Don’t put another dressing over it.
- Call your doctor’s office right away.
What to do if your disinfection cap falls off
Throw the disinfection cap that fell off in the trash. Don’t put it back on the lumen.
To put on a new disinfection cap:
- Clean your hands with soap and water or an alcohol-based hand sanitizer.
- Get a new disinfection cap from your emergency kit. Remove the cap from the strip.
- Hold the needleless connector in one hand. With your other hand, gently push and twist the new disinfection cap onto the end of the needleless connector.
What to do if your needleless connector falls off
Throw the needleless connector that fell off in the trash. Don’t put it back on the lumen.
To put on a new needleless connector:
- Gather your supplies. You will need:
- 1 pair of nonsterile gloves
- 2 alcohol pads
- 1 new needleless connector
- 1 new disinfection cap
- Clean your hands with soap and water or an alcohol-based hand sanitizer. Put the gloves on.
- Get your supplies ready.
- Open 1 of the alcohol pad packets, but leave the alcohol pad inside.
- Open the needleless connector packet, but leave the needleless connector inside.
- Pull the tab to take the cover off the disinfection cap, but leave the disinfection cap inside its plastic holder.
- Open the other alcohol pad packet. Using the alcohol pad inside, pick up the lumen with your nondominant hand (the hand you don’t write with). Hold it close to the end (see Figure 3).
- Pick up the other, open alcohol pad with your dominant hand (the hand you write with). Przez 15 sekund szoruj otwartą końcówkę lumenu podkładką z alkoholem, a następnie wyrzuć ją do kosza. Pozwól światłu wyschnąć przez 15 sekund. Trzymaj go z podkładką z alkoholem w niedominującej ręce.
- Podnieś nowy łącznik bezigłowy wolną ręką. Jeśli ma on pokrywę, zdejmij ją. Można to zrobić używając knykci drugiej ręki. Następnie, przekręcić nowy łącznik bezigłowy na końcu lumenu (patrz Rysunek 3). Przytrzymać światło z podkładką z alkoholem w niedominującej ręce.
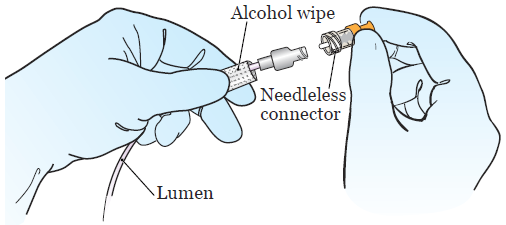
Rysunek 3. Skręcanie nowego łącznika bezigłowego - Podnieść wolną ręką plastikowy uchwyt z nasadką dezynfekcyjną. Delikatnie wciśnij i przekręć nasadkę dezynfekującą na koniec łącznika bezigłowego. Kiedy jest już przymocowana, ściągnij plastikowy uchwyt i wyrzuć go.
- Zdejmij rękawiczki. Umyj ręce.
Zadzwoń do lekarza lub pielęgniarki po wymianie łącznika bezigłowego.
Wskazówki dotyczące kąpieli pod prysznicem
Podczas kąpieli pod prysznicem postępuj zgodnie z instrukcjami zawartymi w tej sekcji. Nie zanurzaj cewnika w wodzie (np. w wannie lub w basenie).
Więcej informacji na temat kąpieli pod prysznicem z cewnikiem tunelowym znajdziesz w części Showering While You Have a Central Venous Catheter (CVC).
Używaj wodoodpornego pokrowca
Możesz brać prysznic z założonym cewnikiem, używając jednorazowego wodoodpornego pokrowca nakładanego na opatrunek (np. Aquaguard®). Pokrowce wodoodporne można kupić w Internecie.
Pod każdym prysznicem należy całkowicie przykryć opatrunek Tegaderm nowym pokrowcem wodoodpornym, aby nie dopuścić do jego zamoczenia. Aby założyć osłonę wodoodporną:
- Odkleić górną i boczne paski.
- Umieścić górną krawędź nad opatrunkiem. Nie pozwól, aby taśma wodoodpornej osłony dotykała opatrunku Tegaderm. Może ona unieść opatrunek podczas zdejmowania osłony wodoodpornej po kąpieli pod prysznicem. Wygładzić osłonę na opatrunku.
- Odkleić dolny pasek. Upewnić się, że dolna krawędź osłony wodoodpornej znajduje się pod opatrunkiem, a światło cewnika jest schowane w osłonie wodoodpornej i całkowicie zakryte. Wygładź dolną krawędź w dół.
Nie bierz prysznica przez dłużej niż 15 minut. Używaj ciepłej, a nie gorącej wody. Dzięki temu wodoodporna osłona nie będzie się odklejać.
Po prysznicu wysusz wodoodporną osłonę, zanim ją zdejmiesz.
Używaj środka do oczyszczania skóry Hibiclens®
Podczas gdy cewnik tunelowy jest na swoim miejscu, bardzo ważne jest utrzymywanie skóry w czystości, aby zmniejszyć ryzyko infekcji. Codziennie przemywaj skórę środkiem Hibiclens, gdy cewnik tunelowy jest założony.
Hibiclens to środek do oczyszczania skóry, który zabija zarazki do 24 godzin po użyciu. Zawiera on silny środek antyseptyczny (płyn używany do zabijania zarazków i bakterii) o nazwie glukonian chlorheksydyny (CHG). Prysznic z użyciem leku Hibiclens pomoże zmniejszyć ryzyko zakażenia.
Można kupić lek Hibiclens w każdej lokalnej aptece lub przez Internet. Mała buteleczka zostanie wysłana do domu przy wypisie ze szpitala.
Instrukcje dotyczące stosowania leku Hibiclens
- Użyj normalnego szamponu do umycia włosów. Dobrze spłucz głowę.
- Użyj zwykłego mydła do umycia twarzy i okolic narządów płciowych. Dobrze spłucz ciało ciepłą wodą.
- Otwórz butelkę Hibiclens. Nalej trochę roztworu na dłoń lub czystą ściereczkę.
- Odsuń się od strumienia prysznica, aby uniknąć zbyt szybkiego spłukania Hibiclens.
- Rozetrzyj delikatnie Hibiclens na całym ciele od szyi do stóp. Nie nakładaj Hibiclens na twarz lub okolice narządów płciowych.
- Wróć pod strumień prysznica, aby spłukać Hibiclens ciepłą wodą.
- Osusz się czystym ręcznikiem po prysznicu.
- Nie nakładaj żadnego balsamu, kremu, dezodorantu, makijażu, pudru lub perfum po prysznicu.
Ważne punkty do zapamiętania podczas stosowania Hibiclens
- Nie używaj zwykłego mydła, balsamu, kremu, pudru lub dezodorantu bez wcześniejszej rozmowy z pielęgniarką. Jeśli jesteś w szpitalu, pielęgniarka może dać Ci balsam, którego możesz użyć po zastosowaniu leku Hibiclens.
- Nie używaj leku Hibiclens na głowę, twarz, uszy, oczy, usta, okolice narządów płciowych lub na głębokie rany. Jeśli masz ranę i nie jesteś pewien, czy powinieneś używać Hibiclensu, zapytaj lekarza lub pielęgniarkę.
- Nie używaj Hibiclensu, jeśli jesteś uczulony na chlorheksydynę.
- Jeśli Twoja skóra staje się podrażniona lub masz reakcję alergiczną podczas używania Hibiclensu, przestań go używać i skontaktuj się z lekarzem.