Wprowadzenie
Liczba pacjentów w podeszłym wieku z zaawansowaną przewlekłą chorobą nerek (advanced chronic kidney disease, ACKD), szacowanym wskaźnikiem filtracji kłębuszkowej (estimated glomerular filtration rate, eGFR) poniżej 30 ml/min/1,73m2, stadium 4 i 5 według klasyfikacji DOQI,1 dramatycznie wzrosła.2 W niektórych seriach w ciągu ostatnich 25 lat uległa podwojeniu.3. W naszym regionie, według danych z 2013 roku pochodzących z Kidney Transplant Coordination Data System of Andalusia (SICATA), bazy danych pacjentów z chorobami nerek leczonych dializami i przeszczepami w Andaluzji, pacjenci powyżej 70. roku życia stanowili 38% pacjentów incydentalnych i 41,4% pacjentów prewalentnych w programach dializacyjnych.4 Wśród konsultacji ACKD w naszym szpitalu w 2013 roku dorośli w wieku 70 lat lub starsi stanowili 58% pacjentów incydentalnych i aż 66% pacjentów prewalentnych. Dłuższa średnia długość życia i postęp medycyny przyczyniły się do wydłużenia okresu rozwoju miażdżycy nerek i cukrzycy (DM). W ciągu ostatnich lat chorzy ci umierali przed osiągnięciem zaawansowanego stadium CKD.5 Obecnie nie jest jasne, czy w tej grupie chorych leczenie nerkozastępcze (renal replacement therapy, RRT) jest najlepszą opcją w porównaniu z leczeniem zachowawczym, ponieważ duża część z nich prezentuje zwiększoną kruchość, z wysokimi wskaźnikami zależności i większą liczbą chorób współistniejących, w tym DM, miażdżycą w kilku lokalizacjach, chorobą serca, z niewydolnością serca lub bez, trudnym dostępem naczyniowym itp. Dlatego RRT może nie poprawić ich przeżycia11-13 , a tym bardziej jakości życia. W tym względzie należy wziąć pod uwagę, jak na konkretnego pacjenta wpływa zmiana stylu życia związana z samą techniką dializy (wymiany w dializie otrzewnowej, podróże do ośrodków dializacyjnych, przestrzeganie harmonogramów, zależność od innych opiekunów lub członków rodziny itp.) i jej powikłań (obniżenie funkcji po sesjach, wysoki odsetek hospitalizacji, stosowanie cewników żylnych i ich powikłania itp.).14,15
Obecnie rośnie zainteresowanie oceną możliwości bardziej zachowawczego leczenia starszych pacjentów z ACKD.7 Należy zaznaczyć, że leczenie zachowawcze w tej grupie pacjentów nie powinno oznaczać „braku leczenia” lub mniej specjalistycznej opieki medycznej.8-Leczenie zachowawcze oznacza opiekę nad pacjentem w klinice ACKD z zastosowaniem podejścia wielodyscyplinarnego w celu zapewnienia najlepszej możliwej jakości życia pacjentom ze schyłkową niewydolnością nerek, którzy nie kwalifikują się do dializoterapii.
Celem naszego badania było poznanie długoterminowej progresji pacjentów z ACKD w podeszłym wieku (stadium 4 i 5) w naszej klinice ambulatoryjnej oraz retrospektywne porównanie przeżycia w grupie pacjentów z CKD w stadium 5, którzy byli poddawani dializoterapii, z tymi, którzy stosowali leczenie zachowawcze.
Metody
Retrospektywne, obserwacyjne badanie obejmujące wszystkich pacjentów w wieku 70 lat i starszych, którzy rozpoczęli obserwację w poradni ACKD Oddziału Nefrologii Szpitala Universitario Virgen del Rocío w Sewilli (obszar szpitala obejmuje 1 400 000 mieszkańców) od 1 stycznia 2007 roku do 31 grudnia 2008 roku i których postępy obserwowano przez okres 5 lat; koniec okresu obserwacji przypadł na 31 grudnia 2013 roku. Do identyfikacji pacjentów i zbierania informacji o przebiegu choroby wykorzystano bazę danych własnego gabinetu. System DAE (elektroniczna platforma danych) używany przez publiczny system opieki zdrowotnej Andaluzji został również wykorzystany do obsługi elektronicznej dokumentacji medycznej wraz z rejestrem SICATA.
Funkcja nerek podczas pierwszej wizyty w klinice ACKD została obliczona jako wyjściowy szacowany GFR przy użyciu równania MDRD-4. Funkcja nerek była również obliczana, gdy pacjenci weszli w stadium 5 (eGFR
15ml/min/1,73m2), w przypadku gdy pacjent osiągnął to stadium podczas okresu obserwacji. Z dokumentacji medycznej wyodrębniono następujące dane: przyczynę choroby nerek, dostęp naczyniowy w przypadku pacjentów, którzy rozpoczęli hemodializę, wywiad w kierunku DM, chorobę niedokrwienną serca (rozumianą jako epizod niedokrwienny), wyliczenie wskaźnika współchorobowości Charlsona, okres obserwacji w klinice przed opuszczeniem kliniki oraz przyczynę opuszczenia kliniki (zgon, dializoterapia lub koniec okresu obserwacji 31 grudnia 2013 roku). Dla pacjentów, którzy zmarli, data i przyczyna zostały zapisane, jeśli nastąpiło to w naszym szpitalu lub w domu po wcześniej znanym procesie chorobowym. Nie byliśmy w stanie określić przyczyny śmierci, jeśli pacjent zmarł w innym szpitalu.
Analiza opisowa została przeprowadzona na różnych zmiennych ilościowych przy użyciu mediany oraz 25. i 75. percentyla, ponieważ nie wykazywały one rozkładu normalnego; zmienne jakościowe zostały wyrażone jako liczba i procenty. Test U Manna-Whitneya i test chi-squared zostały użyte do analizy różnic między pacjentami z
ml/min/1,73m2, którzy otrzymali dializę, a tymi, którzy nie otrzymali dializy, oraz między pacjentami, którzy zmarli i tymi, którzy żyli pod koniec obserwacji. Analizę przeprowadzono zarówno w całej grupie (314 pacjentów), jak i w grupie pacjentów w stadium 5 (162 pacjentów). Do oceny i porównania przeżycia w obu grupach zastosowano metodę Kaplana-Meiera i log-rank. Regresja proporcjonalnych zagrożeń Coxa została użyta do zbadania wpływu dializy i innych zmiennych niezależnych na przeżycie. Najpierw niezależnie analizowano korelację między każdą zmienną (wiek, eGFR, historia DM, historia choroby niedokrwiennej serca, wskaźnik Charlsona i leczenie dializami) a przeżyciem (zmienna zależna) w analizie regresji dwuczynnikowej. Następnie zmienne istotne oraz te, które uznano za mające szczególne znaczenie kliniczne, włączono do analizy regresji Coxa. Wykorzystano pakiet statystyczny IBM SPSS-19.Wyniki
Wstępnie przebadano 348 chorych w wieku 70 lat i więcej, którzy po raz pierwszy zgłosili się do gabinetu ACKD kolejno w wyznaczonym okresie obserwacji. W trakcie obserwacji 16 pacjentów odzyskało funkcję nerek i powróciło do Poradni Nefrologicznej. Podobnie, 18 pacjentów utraciło możliwość obserwacji. Tych 348 pacjentów stanowiło 61% wszystkich 571 pacjentów w każdym wieku, którzy zostali po raz pierwszy przyjęci do badania w okresie włączenia. Ostateczna próba składała się z 314 pacjentów; spośród nich 242 rozpoczęło obserwację w stadium 4 CKD, a 90 (37%) przeszło do stadium 5. W czasie pierwszej wizyty (w przypadku 72 pacjentów) lub w czasie obserwacji (w przypadku wspomnianych 90 pacjentów) 162 pacjentów osiągnęło stadium 5 (eGFR
15ml/min/1,73m2). Ryc. 1 przedstawia te informacje w sposób schematyczny.
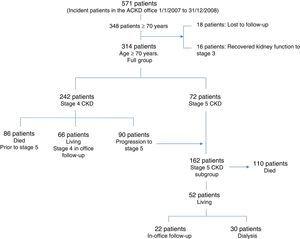
Wykres przepływu i progresja pacjentów od momentu włączenia ich do badania.
Żaden z pacjentów nie został odrzucony, pomimo tego, że w niektórych przypadkach ich eGFR był większy niż 30ml/min/1,73m2, ponieważ nastąpiła niewielka przejściowa poprawa. W przypadku, gdy poprawa ta trwała, odsyłano ich z powrotem do Poradni Nefrologicznej Ogólnej. Dane demograficzne i inne cechy zarówno dla pełnej grupy (314 pacjentów), jak i podgrupy pacjentów ze stadium 5 CKD (162) przedstawiono w tabeli 1. Tabela 2 przedstawia przeżycie w 2 grupach według roku obserwacji oraz przeżycie całkowite od pierwszej wizyty (baseline) do końca okresu obserwacji lub zgonu. W odniesieniu do 90 pacjentów, którzy rozpoczęli leczenie z eGFR w stadium 4 i ulegli progresji do stadium 5, przeżycie rozpatrywano od czasu, gdy eGFR wynosił poniżej 15 jm/1,73m2.
Dane demograficzne.
| Full group (n=314) | CKD 5 subgroup (n=162) | |
|---|---|---|
| Age in years, n (range) | 77 (74–81) | 77 (74–81) |
| Male, n (%) | 143 (46) | 89 (55) |
| Diabetes mellitus, n (%) | 157 (50) | 81 (50) |
| Charlson index, n (range) | 8 (7–9) | 7 (6–9) |
| Ischaemic heart disease, n (%) | 159 (51) | 78 (48) |
| Baseline eGFR (ml/min/1.73m2), n (range) | 20 (16–26) | 14 (12–14) |
| In-office follow-up (months), n (range) | 41 (13–64) | 15 (6–35) |
| Deaths, n (%) | 196 (64) | 110 (68) |
| Survival (months), median (25–75th percentile) | 56 (25–67) | 53 (29–67) |
Survival by year of follow-up and total.
| Full group (n=314) | CKD 5 subgroup (n=162) | |
|---|---|---|
| 1 year | 261 | 121 |
| 2 years | 235 | 97 |
| 3 years | 231 | 75 |
| 4 years | 169 | 52 |
| 5 years | 131 | 33 |
| Survival since baseline, months, median (25–75th percentile) | 56 (25–67) | 53 (29–67) |
| Survival since stage 5, months, median (25–75th percentile) | 33 (12–57) |
In the group of 69 patients who underwent dialysis (87% haemodialysis, 13% peritoneal dialysis), 35 patients (51%) had a vascular access, 18 patients (26%, in 10 cases vascular access was requested) started with a transitory venous catheter, type of access was unknown in 7 patients (10%), and 9 patients had a peritoneal catheter (13%). The median time in dialysis was 27 months (9–51) for the entire group of ≥70 y.o., 30 months (14–46) for the 46 patients ≥75 y.o., and 14 months (2–39) for the 15 patients ≥80 y.o. For the subgroup of 54 patients 70–80 y.o., the median time in dialysis was 30 months (10–52). None of the patients received a transplant.
Comparison of deaths vs. surviving patients (full group and stage 5 subgroup)
The difference between patients who died and alive was analysed; Table 3 displays the results in both the full group and in the subgroup with stage 5 CKD. The most frequent causes of death in the full group (196 deaths) were: cardiovascular disease in 137 patients (70%) and cancer in 24 patients (12%). Data regarding the cause of death was not available in 15 patients (8%).
Death vs. no death.
| Full group | Grade 5 CKD subgroup | |||||
|---|---|---|---|---|---|---|
| No death n=118 | Death n=196 | p | No death n=52 | Death n=110 | p | |
| Age in years, median (25–75th percentile) | 77 (73–79) | 77 (74–82) | 0.01 | 77 (73–80) | 77 (75–81) | 0.1 |
| Sex (M), n (%) | 69 (58) | 102 (52) | 0.1 | 29 (56) | 60 (55) | 0.5 |
| Diabetes mellitus, n (%) | 51 (43) | 106 (54) | 0.04 | 22 (42) | 59 (54) | 0.1 |
| Charlson index, median (25–75th percentile) | 8 (7–9) | 8 (7–9) | 0.9 | 7 (6–9) | 8 (6–9) | 0.2 |
| Ischaemic heart disease, n (%) | 52 (44) | 107 (55) | 0.03 | 23 (44) | 55 (50) | 0.3 |
| eGFR (ml/min/1.73m2), median (25–75th percentile) | 21.2 (16.8–26.5) | 19.7 (14.1–5.8) | 0.05 | 16.6 (14.3–20.8) | 15.1 (12.5–21.5) | 0.1 |
| Stage 5 eGFR (ml/min/1.73m2), median (25–75th percentile) | 13 (12.2–14.5) | 13.5 (12–14.3) | 0.3 | |||
| In-office follow-up (months), median (25–75th percentile) | 66 (60–74) | 25 (7–46) | 61 (35–70) | 25 (7–46) | ||
| In-office follow-up since stage 5 (months), median (25–75th percentile) | 30 (11–63) | 11 (3–24) | ||||
| Survival since baseline (months), median (25–75th percentile) | 69 (64–77) | 36 (12–50) | 70 (65–77) | 39 (15–56) | ||
| Survival since stage 5 (months), median (25–75th percentile) | 58 (39–71) | 21 (8–41) | ||||
| Dialysis, n (%) | 30 (25) | 39 (20) | 0.1 | 30 (58) | 39 (35) | 0.006 |
Comparison of dialysis vs. conservative treatment (subgroup of 162 stage 5 patients)
Table 4 shows the demographic data for the group comparing those who received dialysis and those who did not.
Dialysis vs. no dialysis stage 5 CKD subgroup (n=162).
| Dialysis n=69 | No dialysis n=93 | p | |
|---|---|---|---|
| Age, median (25–75th percentile) | 76 (73–79) | 78 (75–82) | 0.004 |
| Sex (M) | 35 (51%) | 54 (58%) | 0.2 |
| Diabetes mellitus | 34 (49%) | 47 (51%) | 0.5 |
| Charlson index, median (25–75th percentile) | 7 (6–8) | 8 (7–9) | |
| Ischaemic heart disease | 36 (52%) | 42 (45%) | 0.2 |
| In-office follow-up, months, median (25–75th percentile) | 10 (5–21) | 22 (5–42) | 0.008 |
| Survival, months | 65 (52–70) | 39 (14–60) | |
| Survival since stage 5, months, median (25–75th percentile) | 46 (27–62) | 21 (7–42) | |
| Stage 5 eGFR (ml/min/1.73m2), median (25–75th percentile) | 14 (11–14) | 14 (12–14) | 0.7 |
The Kaplan–Meier analysis confirmed that the survival was better in patients that were dialyzed: 69 vs. 93 patients in conservative treatment aged 70 or older (log-rank: 15.4; p
0.001). Dodatkową subanalizę przeprowadzono w grupie 120 chorych w wieku 75 lat lub starszych (mediana 77 lat; 25-75 percentyl: 74-81 lat) (46 vs. 74 chorych nie dializowanych), przy czym przeżywalność była większa u chorych dializowanych (log-rank: 8,9; p=0,003). Podobnie analizowano grupę 55 chorych w wieku 80 i więcej lat (mediana 82; 25-75 percentyl: 81-84 lata, 15 vs 40 bez dializoterapii); w tej grupie chorzy dializowani nie wykazywali statystycznego wydłużenia przeżycia w porównaniu z leczeniem zachowawczym (log-rank: 1,6; p=0,2). Na rycinie 2 przedstawiono krzywe przeżycia dla 3 grup pacjentów w podziale na wiek.

Wpływ leczenia dializami na przeżycie wg grup wiekowych (pacjenci z CKD w stadium 5): dializy vs brak dializ.
Regresja Coxa (podgrupa 162 pacjentów w stadium 5)
Aby określić, które zmienne wpływają na przeżycie w tej grupie w czasie, wypełniono analizę regresji Coxa, używając czasu przeżycia jako zmiennej zależnej. Spośród zmiennych wstępnie ocenianych niezależnie za pomocą regresji dwuczynnikowej uzyskano następujące wyniki: czas obserwacji w gabinecie (HR: 0,95; p
0,001), wyjściowy eGFR (MDRD-4) (HR: 0,96; p=0,001), wiek (HR: 1,04; p=0,008), dializoterapia (HR: 1,68; p=0,01). Nie stwierdzono istotnej statystycznie korelacji z płcią, chorobami współistniejącymi mierzonymi wskaźnikiem Charlsona, cukrzycą w wywiadzie ani chorobą niedokrwienną serca w wywiadzie.
Statystycznie istotne zmienne w regresji dwuczynnikowej z przeżyciem oraz nieistotne zmienne mające znaczenie kliniczne (choroba niedokrwienna serca i DM) uwzględniono w celu określenia wpływu każdej z nich w modelu regresji Coxa: wiek, czynność nerek mierzona wskaźnikiem eGFR MDRD-4, dializoterapia i czas pobytu w gabinecie. Historia choroby niedokrwiennej serca, historia DM i wiek nie były istotne statystycznie w analizie wieloczynnikowej. Uzyskane współczynniki zagrożeń wskazują, że w naszym badaniu dializy, czas obserwacji w gabinecie oraz wyjściowa funkcja nerek były najważniejszymi zmiennymi wpływającymi na przeżycie w naszej grupie pacjentów (Tabela 5).
Regresja Cox: zmienne wpływające na przeżycie w czasie.
| HR (95% CI) | p | |
|---|---|---|
| Age | 0.99 (0.95–1.04) | 0.8 |
| Diabetes mellitus | 1.06 (0.69–1.6) | 0.7 |
| Charlson index | 0.89 (0.79–1.03) | 0.1 |
| Ischaemic heart disease | 0.88 (0.59–1.32) | 0.5 |
| Baseline eGFR | 1.10 (1.06–1.14) | |
| Time in office | 0.93 (0.92–0.95) | |
| Treatment with dialysis | 0.05 (0.03–0.10) |
Influence of comorbidity on survival (full group and stage 5 subgroup)
An additional survival analysis was performed (Fig. 3) among the group of stage 5 patients with ischaemic heart disease (n=78) to determine whether dialysis still had a favourable effect on survival in this subgroup of patients. The results showed that dialysis did favour survival (36 dialysis vs. 42 without dialysis; log-rank 14.7; p
0.001). Similarly, the effect of dialysis in the group of patients with DM (n=81) was analysed, demonstrating that patients treated with dialysis had a better survival (34 vs. 47 patients without dialysis; log-rank 26; p0.001). Wśród pacjentów (n=80) z wysokim wskaźnikiem Charlsona (powyżej 7, mediana grupy) różnica w przeżyciu z dializoterapią była również istotna (log-rank 6,9; p=0,008).
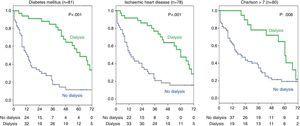
Podgrupy pacjentów z chorobą niedokrwienną serca, cukrzycą lub wysokim wskaźnikiem współchorobowości Charlsona. Wpływ leczenia dializami na przeżycie.
Przeanalizowano również wpływ wywiadu w kierunku DM lub choroby niedokrwiennej serca oraz wysokiego wskaźnika Charlsona u pacjentów w stadium 5 CKD i nie stwierdzono istotnych różnic (ryc. 4). W całej grupie (314 chorych) analiza ta wykazała, że choroba niedokrwienna serca rzeczywiście wpływa na przeżycie (co widać za pomocą testu Chi-kwadrat, tab. 2) log-rank 4,2; p=0,04. As for DM, the difference is close to statistical significance (log-rank 3.3; p=0.06), and there were no differences in survival for a Charlson index over 8 (group median) (Fig. 5).
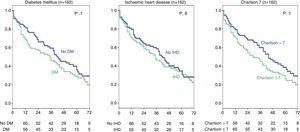
Influence of history of ischaemic heart disease, diabetes mellitus, and Charlson index on survival. Stage 5 chronic kidney disease subgroup (162 patients).
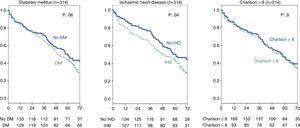
Influence of history of ischaemic heart disease, diabetes mellitus, and Charlson index on survival. Full group (314 patients).
Discussion
The results from our study in patients with advance age (≥70 years) with stage 5 CKD show that survival was higher in those treated with dialysis than in a conservative treatment; however this advantage is lost in patients ≥80 years. In addition to dialysis, survival in stage 5 patients was improved inpatients with a long time of follow up in the outpatient clinic and was not changed in relation to a higher comorbidity as measured by the Charlson index and a history of DM or ischaemic heart disease. Biorąc pod uwagę wszystkich pacjentów (314 pacjentów, stadia 4 i 5), przeżycie było mniejsze u pacjentów z DM i chorobą niedokrwienną serca w wywiadzie.
Z powodów etycznych i technicznych badania z randomizacją nie są możliwe w tej dziedzinie; kilka badań, wszystkie obserwacyjne, przeprowadzone głównie w Wielkiej Brytanii, obserwowały wyniki kliniczne pacjentów w podeszłym wieku włączonych do programów dializ, a kilka doniesień porównywało wyniki kliniczne u osób w podeszłym wieku dializowanych vs. leczonych zachowawczo. Ogólnie wykazano, że pacjenci lepiej przeżywają dializowani, chociaż ta przewaga jest utracona u pacjentów z chorobą niedokrwienną serca w wywiadzie.11 Chorobowość mierzona za pomocą wskaźnika Charlsona16 lub u pacjentów z kilkoma czynnikami ryzyka śmiertelności rozpatrywana sześć miesięcy po rozpoczęciu dializoterapii.17 Podobnie dłuższe przeżycie może nie być istotne, jeśli odliczy się dni hospitalizacji lub te przeznaczone na sesje dializacyjne, jak wykazano w pracy Da Silva-Gane.16 Różnica 404 dni przeżycia u chorych leczonych dializami jest w pewnym stopniu utracona, jeśli odliczy się 326 dni przeznaczonych na sesje hemodializy. Przypadek dializy otrzewnowej ma inną interpretację, ponieważ chorzy nie muszą podróżować.
Wyniki tego badania są bardzo podobne do wcześniej opublikowanych. W badaniu Hussaina,18 z grupą chorych bardzo podobną do naszej, w którym porównano przeżycie u chorych powyżej 70. roku życia z eGFR 15ml/min/1,73m2 u chorych leczonych zachowawczo vs. u chorych leczonych dializami, stwierdzono poprawę przeżycia całkowitego, choć podobnie jak w naszym badaniu było ono gorsze u chorych powyżej 80. roku życia i u chorych z większą chorobowością, mierzoną m.in. wskaźnikiem Charlsona. W badaniu Murtagh,11 podobnie jak w naszym, również zaobserwowano, że przeżycie było dłuższe u chorych leczonych dializami, zwłaszcza u chorych wcześnie kierowanych do poradni ACKD z wyższym eGFR. Nie jest jasne, czy ta przewaga w przeżyciu wynika z samej dializy, czy z prawidłowych badań przesiewowych i opieki nad pacjentami podczas tych wizyt. Jednak korzyść ta była znacznie utracona w przypadkach, które prezentowały wyższe wskaźniki chorobowości, zwłaszcza z obecnością choroby niedokrwiennej serca. I odwrotnie, w naszym badaniu nie stwierdziliśmy różnic związanych z chorobami współistniejącymi w grupie chorych z CKD w stadium 5 (zaobserwowaliśmy różnicę w naszej pełnej grupie 314 chorych w stadium 4 i 5), a u chorych z DM i chorobą niedokrwienną serca korzystny wpływ dializoterapii na przeżycie był nadal obecny. Jednym z wyjaśnień może być mniejsza liczba pacjentów, co obniża moc statystyczną; ponadto wielu pacjentów ma zarówno DM, jak i chorobę niedokrwienną serca. Tak więc próba pacjentów jest jednorodna. Nie było również różnicy w częstości występowania DM i choroby niedokrwiennej serca między tymi, którzy byli dializowani, a tymi, którzy nie byli dializowani, ale była różnica w byciu młodszym i w indeksie Charlsona u pacjentów leczonych dializami, co sugeruje, że pacjenci byli przesiewani, a ci, którzy byli młodsi i mieli mniejszą chorobę współistniejącą, zostali włączeni do dializ, co sprzyjało przeżyciu oprócz leczenia. Jest to zgodne z wcześniejszymi badaniami, w których ostrzegano o znaczeniu indywidualizacji leczenia (dializoterapia vs. leczenie zachowawcze) u każdego starszego pacjenta w oparciu o jego chorobę współistniejącą.6-10,14-16
W naszym badaniu pacjenci (cała grupa ze stadiami 4 i 5 CKD, jak również w grupie ze stadium 5 CKD), którzy odwiedzali nasze poradnie przez dłuższy czas, mieli lepszą przeżywalność zarówno w analizie indywidualnej, jak i po dostosowaniu do różnych zmiennych w analizie wieloczynnikowej. Nasze wyniki są podobne do innych wcześniej opublikowanych wyników, takich jak praca De Nicola,19 w której pacjenci leczeni z powodu ACKD byli obserwowani przez rok. Stwierdzili oni, że pacjenci widziani przez dłuższy czas mieli mniejsze ryzyko śmiertelności. Wcześniejsza obserwacja w gabinetach ACKD jest ważnym czynnikiem przygotowania tych chorych do wyboru sposobu dializowania w zależności od sytuacji każdego pacjenta, co może warunkować krótko- i średnioterminowe rokowanie w RRT.20-Krótki okres wizyt w gabinecie korelował z poważnymi procesami współistniejącymi niezwiązanymi z CKD, które spowodowały wczesny zgon, niezwiązany z obserwacją w gabinecie.
Innym godnym uwagi punktem jest powolne pogarszanie się funkcji nerek u naszych pacjentów, pomimo znacznego pogorszenia na początku, z medianą eGFR w pobliżu 20ml/min/1,73m2 (po 5 latach obserwacji: 27% nie osiągnęło stadium 5; 35% zmarło przed progresją do stadium 5; 37% uległo progresji do stadium 5). Taka ewolucja została wcześniej opisana i może być częściowo lub w wielu przypadkach uzasadniona brakiem albuminurii, co jest częstsze u pacjentów z jednoczesnym niskim wskaźnikiem filtracji i albuminurią.23,24 W każdym razie obecna wiedza nie pozwala nam zidentyfikować pacjentów z ACKD, którzy będą postępować i tych, którzy nie będą. W naszym badaniu prawdopodobieństwo zgonu było podobne do ryzyka progresji do stadium 5 u pacjentów, którzy rozpoczęli obserwację w stadium 4. W innych badaniach ryzyko zgonu było większe niż progresja do końcowego stadium CKD.25,26 Możliwe, że gdybyśmy w naszym badaniu uwzględnili niższy eGFR, taki jak 8-10ml/min/1,73m2 zamiast 15ml/min/1,73m2, prawdopodobieństwo zgonu byłoby wyraźnie wyższe niż w przypadku progresji i rozważenia leczenia dializami.
Ograniczenia obecnego badania obejmują niedostępność dodatkowych danych, które mogłyby potencjalnie warunkować śmiertelność lub przeżycie, takich jak wsparcie rodziny, autonomia, dane dotyczące jakości życia po rozpoczęciu RRT lub leczenia zachowawczego. Należy również zwrócić uwagę na niewielką liczbę pacjentów w starszych podgrupach leczonych dializami. Badanie przeprowadzono w jednym ośrodku, a jego wyniki mogą nie w pełni odnosić się do innych grup pacjentów. W naszym badaniu brakuje informacji o pacjentach, którzy nie byli dializowani, czy zrezygnowali z leczenia, odmówili go, czy też mieli przeciwwskazania medyczne. Wyniki, które pokazują wyższy wiek i wskaźnik Charlsona u pacjentów, którzy otrzymywali dializy, czynią tę ostatnią opcję bardziej prawdopodobną, ponieważ pacjenci byli wyraźnie przesiewani.
Badanie przeprowadzono w jednym ośrodku, więc jego zaletą jest jednorodna populacja pacjentów oraz to, że zastosowane leczenie było jednolite u wszystkich pacjentów zgodnie z naszymi aktualnymi wytycznymi dotyczącymi postępowania z pacjentami z CKD. Okres włączenia do badania był krótki, a to sprzyjało podobnemu leczeniu wszystkich pacjentów o podobnych kryteriach i tych samych dostępnych lekach. Ważne jest również to, że czas obserwacji był długi, ponad 5 lat.
Pacjenci w innych badaniach byli porównywani na podstawie zamiaru leczenia lub początkowej decyzji o RRT lub leczeniu zachowawczym. W naszym badaniu porównujemy wyniki leczenia stosowanego przez pacjenta, co odzwierciedla rzeczywistość i zwiększa przydatność naszych danych, które mogą być wykorzystane jako narzędzie do doradzania pacjentom. Pacjenci pytają o konkretne wyniki, dzięki czemu mogą podjąć decyzję o sposobie leczenia: dializoterapii lub leczenia zachowawczego. Leczenie dializami w wielu przypadkach pociąga za sobą pogorszenie jakości życia, a według naszego badania w niektórych przypadkach nawet nie wydłużyło przeżycia w porównaniu z osobami, które stosowały leczenie zachowawcze; dlatego leczenie zawsze musi być zindywidualizowane. Innowacyjne strategie, takie jak opieka domowa nad starszymi pacjentami z ACKD, którzy akceptują lub wybierają leczenie zachowawcze niewydolności nerek w jej najbardziej zaawansowanej fazie, mogą poprawić jakość życia pacjentów i ich rodzin, tak jak to miało miejsce w niektórych szpitalach w naszym kraju.27
Podsumowując, w naszej grupie pacjentów w podeszłym wieku (≥70 lat) zaobserwowaliśmy, że dializoterapia poprawia przeżycie u pacjentów poddanych badaniom przesiewowym, z niższym wiekiem i wskaźnikami chorobowości. Wynikom tym sprzyjał wydłużony okres obserwacji w biurze ACKD.
Konflikt interesów
Autorzy oświadczają, że nie mają konfliktu interesów.
Autorzy oświadczają, że nie mają konfliktu interesów.