Este artículo o área está actualmente en construcción y puede estar sólo parcialmente completo. ¡Por favor, vuelva pronto para ver el trabajo terminado!
- Descripción/ definición
- Anatomía clínicamente relevante
- Aetiología
- Tendinopatía y lesiones del complejo muscular
- Lesión nerviosa
- Lesión ligamentosa
- Lesión meniscal
- Lesión ósea
- Quistes de rodilla y lesión de la bursa
- Otras lesiones neurológicas y vasculares
- Presentación clínica/Características
- Procedimientos de diagnóstico
- Manejo/intervenciones
- Manejo de la fisioterapia
- Differential Diagnosis
Descripción/ definición
El dolor posterior de rodilla es una queja común de los pacientes. El dolor de rodilla es más frecuente en la cara anterior, medial y lateral de la rodilla que en la cara posterior de la misma. Los diagnósticos diferenciales del dolor posterior de rodilla incluyen patología de los huesos, las estructuras musculotendinosas, los ligamentos y/o las bursas. Menos frecuentes son las lesiones neurológicas y vasculares. También los tumores, como un tumor inicial que contiene hueso y cartílago y que suele aparecer cerca del extremo de un hueso largo (osteocondroma) o tumores óseos. La sensibilidad a la palpación de los tendones o músculos de la parte posterior de la rodilla puede indicar una lesión muscular o tendinosa. El dolor o la hinchazón en la zona poplítea sugieren un derrame o un quiste. Se necesita una comprensión precisa de la anatomía de la rodilla, de la exploración física y del diagnóstico diferencial para evaluar y tratar con precisión el dolor posterior de la rodilla.
Anatomía clínicamente relevante
La anatomía de la rodilla es importante al evaluar el dolor posterior de la rodilla. Existe una complicada red de músculos, ligamentos y otros tejidos blandos alrededor de la rodilla que contribuyen a la estructura y el soporte de la articulación. Entre ellos se encuentran los estabilizadores pasivos y activos. Algunos ejemplos de estabilizadores pasivos son el ligamento colateral medial (LCM), el ligamento colateral lateral (LCL), el ligamento cruzado anterior (LCA) y el ligamento cruzado posterior (LCP), mientras que los ejemplos de estabilizadores activos son los isquiotibiales, los mecanismos extensores y el músculo poplíteo. El gastrocnemio y el complejo de los isquiotibiales son dos grupos de músculos importantes en la anatomía posterior de la rodilla. El grupo de músculos isquiotibiales está formado por el semimembranoso y el semitendinoso, situados medialmente, y el bíceps femoral, situado lateralmente. También es importante tener en cuenta la anatomía del hueco poplíteo cuando se evalúa el dolor en la parte posterior de la rodilla. El hueco poplíteo también está compuesto por nervios (cutáneo femoral posterior, peroneo común y tibial), estructuras vasculares (vena safena pequeña, arteria poplítea y vena poplítea), bursas, ganglios linfáticos y grasa. Las bursas de la rodilla son sacos revestidos de sinovial que disminuyen la fricción de las estructuras en movimiento. El dolor y la hinchazón de la bursa son causados por la inflamación, la presión externa o el uso excesivo.
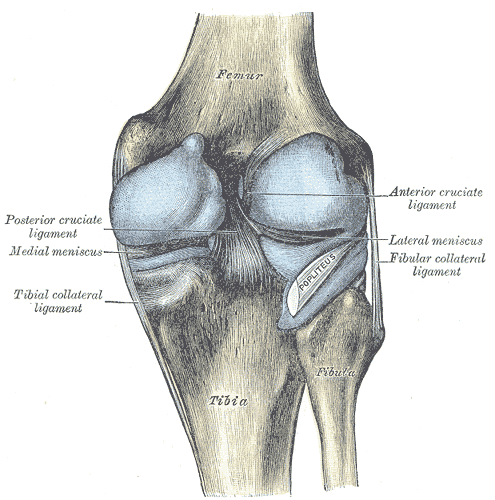
El tendón del semimembranoso es una parte de la cápsula articular posteromedial, que es importante para controlar la inestabilidad rotatoria anteromedial. (Junto con los tendones del pie anserino da refuerzo medial y posteromedial). Hay una bursa en forma de U que rodea el tendón distal del SM, separándolo de la meseta tibial medial, el ligamento colateral medial (LCM) y el tendón semitendinoso (estructuras circundantes).
Aetiología
Hay una gran variedad de causas potenciales de dolor en la parte posterior de la rodilla.
Tendinopatía y lesiones del complejo muscular
Las lesiones de los tendones se asocian a tensiones mecánicas repetitivas que provocan lesiones degenerativas. Los isquiotibiales, el gastrocnemio y el tendón del poplíteo suelen causar dolor en la parte posterior de la rodilla.
Los isquiotibiales se lesionan con frecuencia en los deportes que requieren sprint. La tendinopatía del semimembranoso suele presentarse como un dolor localizado en la rodilla posteromedial con sensibilidad a la palpación inferior a la articulación. Algunos de los posibles factores de riesgo para la lesión de los isquiotibiales son la mecánica corporal, la flexibilidad, el equilibrio, la fuerza de los isquiotibiales, el calentamiento inadecuado, la fatiga, las actividades específicas, las técnicas de carrera y los factores psicosociales.
La ubicación superficial del músculo gastrocnemio y su acción a través de la rodilla y el tobillo lo hacen susceptible de sufrir lesiones. El dolor en el gastrocnemio se produce durante la flexión de la rodilla con resistencia y durante la elevación de la pantorrilla.
El músculo poplíteo también puede ser una fuente importante de dolor posterior de la rodilla. Tanto los aspectos musculares como los tendinosos del poplíteo pueden lesionarse. Las lesiones del poplíteo pueden promover lesiones en otras estructuras del complejo postero-lateral y en los ligamentos de la rodilla. Se cree que el mecanismo de la lesión se produce por el estiramiento directo o cuando se utiliza en exceso para mantener la estabilidad posterolateral. Guha et al. sugirieron que una rodilla estable con dolor posterolateral y hemartrosis en el examen indica una rotura del tendón del poplíteo.
Lesión nerviosa
La lesión del nervio peroneo común se ve con la lesión posterolateral de la rodilla.
Lesión ligamentosa
Las lesiones del complejo posterolateral pueden verse junto con la lesión ligamentosa (LCP) que lleva a causar dolor.
Lesión meniscal
Una rotura meniscal medial puede causar una sensación de enganche en la rodilla y rara vez se presenta como dolor posterior de la rodilla. Un desgarro en la parte posterior del menisco también puede causar dolor detrás de la rodilla, sobre todo al enderezar la rodilla, especialmente después de estar sentado o en cuclillas durante un tiempo, ya que la parte desgarrada del menisco puede quedar atrapada en la articulación.
Lesión ósea
El dolor óseo rara vez puede causar dolor posterior de rodilla.
Las patologías óseas incluyen la enfermedad ósea degenerativa, las fracturas de estrés de la tibia y los tumores óseos. Los tumores óseos son una causa rara de dolor que puede ser difícil de diagnosticar. Además de los tumores óseos de la rodilla, algunos otros tumores también pueden causar dolor de rodilla. Estos tumores incluyen los osteocondromas, los osteosarcomas, los condroblastomas, los encondromas, la condromatosis sinovial y la sinovitis villonodular pigmentada. Recientemente se ha descrito un hamartoma angiomiomatoso que causa dolor en la parte posterior de la rodilla. Este hamartoma angiomiomatoso se encontraba en un único ganglio linfático poplíteo que causaba dolor en la parte posterior de la rodilla.
Quistes de rodilla y lesión de la bursa
La lesión de la bursa suele ser el resultado de movimientos repetitivos y provocará dolor y sensibilidad. Las lesiones quísticas de la rodilla pueden ser causadas por un grupo diverso de entidades, desde etiologías benignas hasta complicaciones de artritis, infección y malignidad. La lesión quística clásica que causa dolor en la parte posterior de la rodilla es el quiste de Baker (o poplíteo). Un quiste de Baker está causado por una herniación de la membrana sinovial a través de la cápsula posterior o por un escape de líquido a través de una bursa anatómica junto al semimembranoso o el gastrocnemio. El líquido se filtra en la bursa poplítea, situada en la parte posterior de la rodilla, lo que hace que se hinche. A menudo se siente como una naranja aplastada. Un quiste de Bakers suele causar dolor detrás de la rodilla al doblarla, ya que la bursa se aplasta.
Otras lesiones neurológicas y vasculares
Estas incluyen el síndrome de atrapamiento de la arteria poplítea, aneurismas y trombosis venosa profunda (TVP).
La bibliografía disponible sobre las causas neurológicas del dolor posterior de rodilla es mínima, ya que hay pocos informes de casos, ensayos de control aleatorios o metaanálisis que analicen las causas neurológicas del dolor posterior de rodilla. Sin embargo, el dolor referido se ha implicado como causa del dolor posterior de rodilla. Tanto la articulación patelofemoral como la columna lumbar pueden remitir el dolor a la parte posterior de la rodilla. El dolor también puede estar causado por el atrapamiento de los nervios en el hueco poplíteo.
Presentación clínica/Características
Tendinopatía del Semimembranoso (SMT)
Se trata de una causa infrecuente de dolor crónico posteromedial de la rodilla que se da con más frecuencia en pacientes de edad avanzada. Puede estar infradiagnosticada o tratada de forma inadecuada debido a la falta de conocimiento de la enfermedad. Pero un diagnóstico a tiempo puede conducir a tratamientos eficaces.
Aunque la tendinopatía puede producirse en cualquiera de los tendones de los isquiotibiales, el tendón semimembranoso es el más comúnmente afectado. Puede ocurrir como un fenómeno primario en atletas de resistencia o como una condición secundaria, de sobreuso, compensatoria de una anormalidad primaria de la rodilla, como los trastornos patelofemorales.
El TMS suele presentarse como un dolor localizado en la rodilla posteromedial con sensibilidad a la palpación inferior a la articulación. El dolor es intenso en su forma aguda, pero los síntomas aumentan con actividades que implican una activación significativa de los isquiotibiales: correr, montar en bicicleta, bajar escaleras, escalar o realizar una flexión profunda y repentina de la rodilla.
– Distensión de los isquiotibiales (HSS)
Características de la distensión de los isquiotibiales.
Los síntomas principales son, un dolor repentino y agudo durante las actividades deportivas, también puede describirse como una impresión de desgarro, y tensión, debilidad y deterioro de la amplitud de movimiento.
Procedimientos de diagnóstico
Manejo/intervenciones
Manejo de la terapia médica
– La(s) inyección(es) de 3 mL de lidocaína al 2% y 10 mg de triamcinolona en el lugar de inserción puede ser eficaz para aliviar los síntomas.
– La cirugía para redirigir y volver a unir el tendón rara vez es necesaria pero puede ser eficaz.
Manejo de la fisioterapia
– La fisioterapia (Nivel de evidencia: 5)
En más del 90% de los casos, esta condición sanará sin más intervención.
1. El tratamiento conservador inicial incluye reposo relativo, hielo, modalidades de alivio del dolor, un curso corto de AINE y fisioterapia que incluye ejercicios de fortalecimiento y estiramiento de los isquiotibiales.
2. El SMT puede beneficiarse de un ajuste adecuado del calzado para evitar la sobrepronación o una elevación medial del talón en pacientes con genu valgum. El ajuste adecuado del calzado son las zapatillas de correr estables y las zapatillas con tecnología de control de movimiento, proporcionan un apoyo adicional que evita que el tobillo ruede hacia dentro de forma extrema. El uso de estas zapatillas es aún más importante cuando se tiene sobrepeso. Las principales características de estabilidad son el poste medial, el talón de ingeniería y la espiga de plástico bajo el arco. (Nivel de evidencia:5)
Por ejemplo: Nike Zoom Structure Triax 15
Distensión de isquiotibiales – Método RICE: reposo, hielo, compresión y elevación para acelerar la recuperación. Después de las fases agudas, se puede utilizar el calor, como las compresas calientes, el hidromasaje o la calefacción antes de los ejercicios de estiramiento. Todas las actividades deben ir seguidas de un tratamiento con hielo para disminuir la inflamación y las molestias.
-Primera fase (nivel de evidencia:5): el deportista comienza el fortalecimiento isométrico submáximo sin dolor en múltiples ángulos.
Ejercicio: El deportista completa una serie de contracciones isométricas a 30°, 60° y 90° de flexión de la rodilla colocando el miembro lesionado sobre el contralateral y contrayendo el isquiotibial distendido. Los isquiotibiales no deben estirarse hasta un rango doloroso en este momento, sino que debe mantenerse el ROM disponible de la cadera y la rodilla. El movimiento también es bueno para alinear las fibras y aumentar la fuerza de la adhesión lateral de las fibras, que protege las fibras lesionadas de la separación del muñón. Los objetivos de esta etapa son normalizar la marcha y obtener una fuerza de flexión de la rodilla superior al 50% de la longitud no lesionada en la prueba muscular manual a 90 grados de flexión de la rodilla.
Flexión isométrica de rodilla en posición sentada. Tenga en cuenta que esto se realizaría en múltiples ángulos.
– La segunda fase (nivel de evidencia:5): El atleta recupera progresivamente la fuerza en todo el ROM y mejora el control neuromuscular de las caderas y la pelvis en preparación para los movimientos específicos del deporte. El alargamiento del rango final debe evitarse si es doloroso en esta fase.
Ejercicios: El entrenamiento excéntrico puede conseguirse utilizando un dinamómetro isocinético si se dispone de él y realizando ejercicios como la elevación de peso muerto a pierna recta, los molinetes a una pierna y el ejercicio nórdico para los isquiotibiales.
(Excéntrico) Molinetes a una pierna
El paciente se pone de pie con la pierna no lesionada en una silla o superficie fija y se extiende hacia abajo en un plano diagonal mientras mantiene la pierna de apoyo recta y mantiene la lordosis lumbar.
Se puede realizar sin pesas (al principio) y progresar utilizando pesas de mano o kettlebells, como se muestra.
Ejercicio de isquiotibiales nórdicos
El clínico sujeta los pies del paciente, mientras está arrodillado en alto, realiza el ejercicio de isquiotibiales nórdicos. El paciente cae lentamente hacia delante mientras mantiene la postura neutra de la cadera hasta que no pueda controlar más el descenso y entonces empuja hacia la posición inicial con las extremidades superiores.
Se puede hacer el ejercicio de isquiotibiales nórdicos con asistencia elástica, lo que significa que se puede sustituir al ayudante/clínico por una asistencia elástica sujeta a la pared.»
Al finalizar esta fase, el atleta debe tener la fuerza completa en la prueba muscular manual (5/5) o estar dentro del 20% de la pierna no lesionada en el rango de cero a 90° cuando se mide con un dinamómetro manual o isocinético para poder avanzar a la siguiente fase. El atleta también debe ser capaz de trotar tanto hacia adelante como hacia atrás sin dolor a una velocidad moderada en este punto.
– La tercera fase (Nivel de evidencia:5): La atención se centra en los movimientos funcionales y el fortalecimiento excéntrico en el estado alargado. Se puede iniciar el entrenamiento pliométrico y deportivo específico, así como el ejercicio de equilibrio avanzado. El entrenamiento excéntrico en estado alargado alternativo también puede lograrse sin un dinamómetro manteniendo el muslo implicado en el pecho del sujeto mientras se resiste una fuerza exterior con una resistencia elástica como una thera-Band, una columna de cable o una resistencia manual.
Entrenamiento excéntrico en estado reforzado en el Biodex.
Utilizando una configuración, el Biodex puede ser modificado para que el paciente esté en flexión de cadera y luego extienda y flexione pasivamente la rodilla en el rango final de movimiento. El paciente resiste el movimiento pasivo mientras la rodilla se extiende.
Entrenamiento excéntrico en estado de extensión en columna de cable.
Este ejercicio puede realizarse haciendo que el paciente se tumbe en posición supina tirando de la rodilla hacia el pecho mientras se engancha a la columna de cable o a la resistencia elástica. A continuación, el paciente utiliza sus brazos para tirar de la rodilla en flexión y luego resiste lentamente de forma excéntrica el cable o la banda elástica mientras tira de la rodilla en extensión. At the completion of this stage, the athlete should have full strength throughout the range of motion and should be able to confidently perform all sport-related tasks without limitation.
Differential Diagnosis
Posterior knee pain can be caused by a number of conditions:
- Semimembranosus tendinopathy
- Biceps femoris tendinopathy
- Hamstrings strain
- Calf strain
- M. popliteus strain
- M. popliteus tendinitis
- Posterior cruciate ligament injury
- PLC: Posterolateral corner/ posterior complex
- Knee Bursitis
- Common peroneal nerve injury
- Baker Bursitis
- popliteal artery entrapment syndrome, aneurysms
- Deep venous thrombosis (DVT)
Posterior knee pain can also be referred pain, such as from ☃☃intra-articular hip pathology, lumbar facet arthropathy, sacroiliac joint dysfunction, and sacral radiculopathy. Or it can be caused by peripheral neurological injury and entrapment of nerves in the popliteal fossa.