SOMMAIRE EXECUTIF
Depuis que les rapports historiques de l’Institute of Medicine, To Err Is Human (2000) et Crossing the Quality Chasm (2001), ont révélé l’incidence généralisée des erreurs médicales dans les hôpitaux américains, de nombreux efforts ont été déployés pour mesurer et améliorer la qualité des soins hospitaliers1. De nombreux progrès ont été réalisés dans le développement d’indicateurs de qualité et de mécanismes d’ajustement des risques pour comparer la qualité entre les établissements, et dans l’examen des pratiques et des cultures des hôpitaux les plus performants. Cependant, on sait peu de choses sur la dynamique de la performance des hôpitaux : dans quelle mesure les hôpitaux s’améliorent (ou se détériorent) au fil du temps, et comment ils réalisent et maintiennent cette amélioration. Cette étude examine ces tendances et les stratégies de changement. Elle combine une analyse quantitative des tendances en matière de qualité et d’efficacité, à l’aide de trois bases de données hospitalières, avec une analyse par étude de cas de quatre hôpitaux ayant connu une amélioration significative d’un indicateur de qualité composite basé sur les taux de mortalité, de complication et de morbidité ajustés aux risques.
L’analyse quantitative, dirigée par Eugene Kroch et Michael Duan de CareScience, Inc, et décrite dans le rapport complémentaire, Amélioration de la performance hospitalière : Trends in Quality and Efficiency, a révélé des améliorations significatives des taux de mortalité, ce qui indique probablement que les hôpitaux se sont améliorés pour garder les gens en vie grâce à la réduction des erreurs, à l’amélioration des technologies, au respect des protocoles fondés sur des données probantes et à d’autres stratégies2. L’amélioration des scores de mortalité peut également être attribuée en partie à un codage plus consciencieux des comorbidités, et à la sortie des patients les plus malades qui peuvent expirer à domicile ou dans un hospice.
Ce qu’il faut pour être un » TOP AMÉLIORANT » DE LA QUALITÉ : RÉSUMÉ DE L’ANALYSE DES ÉTUDES DE CAS
Sur la base d’entretiens avec des informateurs clés dans quatre hôpitaux qui faisaient partie des » top améliorants » (affichant une amélioration significative et régulière de la mesure composite de la qualité de 2002 à 2004), nous avons constaté une séquence temporelle commune et finalement cyclique de facteurs entraînant le changement (figure ES-1).3
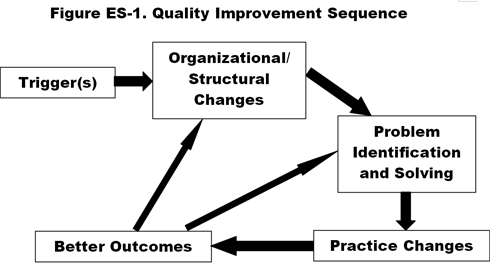
- Un déclencheur servant de » coup de semonce » qui incite l’hôpital à commencer ou à renouveler l’accent mis sur l’amélioration de la qualité, marquant le début d’un changement culturel et conduisant à . .
- des changements organisationnels et structurels tels que la mise en place de conseils et de comités liés à la qualité, la responsabilisation du personnel infirmier et d’autres membres du personnel, et des investissements dans de nouvelles technologies et infrastructures qui facilitent . .
- un nouveau processus de résolution des problèmes, impliquant une approche d’équipe multidisciplinaire standardisée et systématique pour identifier et étudier un domaine problématique, effectuer une analyse des causes profondes, élaborer des plans d’action et responsabiliser les chefs d’équipe, ce qui entraîne la mise en place de . .
- nouveaux protocoles et pratiques, y compris des politiques et procédures fondées sur des données probantes, des voies et directives cliniques, des logiciels de réduction des erreurs et des techniques de gestion du flux de patients, conduisant à . .
- une amélioration des résultats en matière de processus et de mesures liées à la santé (par ex, le flux de patients, les erreurs, les complications, la mortalité), la satisfaction et l’environnement de travail, ainsi que des indicateurs de « résultats » tels que la réduction de la durée de séjour et l’augmentation de la part de marché. L’expérience de ces résultats positifs a ensuite motivé le personnel de l’hôpital à accroître ses efforts, transformant ainsi la séquence ci-dessus en un cycle auto-entretenu. En d’autres termes, l’amélioration des résultats a donné un nouvel élan au changement, accéléré le changement et propagé la « culture du changement » à d’autres parties de l’institution. Toute cette séquence reflète l’établissement, la croissance et le renforcement d’une culture de la qualité.
Situations ou événements » déclencheurs «
Les quatre hôpitaux ont cité des événements déclencheurs négatifs ou positifs qui ont motivé un nouvel accent sur la qualité, notamment :
- une série d’erreurs médicales aux résultats tragiques, qui ont été rapportées dans les médias ;
- l’arrivée d’un nouveau PDG ayant un intérêt marqué pour le service aux patients et la qualité ;
- des augmentations notables de la durée de séjour et des réadmissions pour certaines conditions ;
- une perte significative de la part de marché pour certains services qui a entraîné une insatisfaction du personnel et des patients ;
- de nouvelles preuves et une prise de conscience du potentiel des hospitaliers et des intensivistes à promouvoir les soins multidisciplinaires, sur la base d’un nombre croissant de publications indiquant leur capacité à coordonner les soins, ce qui entraîne une amélioration des résultats;4 et
- le rapport de l’Institute of Medicine, To Err Is Human, qui a fourni des preuves claires d’erreurs médicales généralisées dans les hôpitaux à l’échelle nationale.
Quelques hôpitaux ont mentionné que les modifications apportées au paiement (ex, incitations à la performance, ajustements des remboursements) ainsi que l’aide des organisations d’amélioration de la qualité (QIO) ont servi d’incitations à l’amélioration de la qualité dans la période suivant l’étude (2002-2004). Ces facteurs pourraient potentiellement servir de déclencheurs pour les hôpitaux à l’avenir.
Changements organisationnels et structurels
Après les événements déclencheurs, les hôpitaux ont procédé à des changements organisationnels qui ont à la fois reflété et nourri une » culture de la qualité. » Ils ont également créé des structures et des processus pour surveiller les performances, identifier les déficiences, et concevoir, tester et mettre en œuvre des solutions. Les changements organisationnels comprenaient :
- créer ou redynamiser des conseils, des comités ou des commissions chargés de surveiller et d’assurer le succès des efforts d’amélioration de la qualité;/li>
- rehausser le rôle des services d’amélioration de la qualité et de la performance et leur fournir des ressources suffisantes (notamment en augmentant les budgets pour les activités de qualité au-delà des dépenses d’investissement ponctuelles) ;
- instituer des politiques qui encouragent le personnel à exprimer ses préoccupations, à identifier les déficiences et à remettre en question le statu quo, comme les programmes de responsabilisation des infirmières (en même temps que l’octroi d’une plus grande autonomie aux infirmières), les systèmes de signalement anonyme, les politiques de » porte ouverte » du PDG et les discussions ouvertes à l’échelle du personnel sur les sujets de préoccupation ;
- créer des équipes multidisciplinaires pour fournir des soins aux patients et/ou remédier aux déficiences, composées du personnel qui peut le mieux concevoir, tester et mettre en œuvre des solutions et qui est tenu responsable du succès ;
- établir ou étendre les programmes d’hospitalistes et d’intensivistes pour améliorer la coordination des soins et l’accès aux services médicaux pour les patients hospitalisés;
- nourrir les médecins et les infirmières champions pour qu’ils prennent l’initiative d’élaborer des protocoles pour remédier aux déficiences et pour encourager et éduquer leurs pairs sur les nouvelles pratiques et procédures ;
- utiliser les rapports de performance publics comme autant d’occasions d’identifier les déficiences et d’améliorer les soins, les résultats en matière de santé et la satisfaction des patients (les mesures fondamentales de la Joint Commission on Accreditation of Healthcare Organizations ont été uniformément jugées extrêmement précieuses);
- faire rapport aux conseils d’administration et aux systèmes de santé parents qui surveillent étroitement et fixent des objectifs liés à la qualité ; et
- acquérir des dirigeants qui communiquent une culture de la qualité par l’exemple personnel, des politiques de soutien et l’investissement de ressources (par ex.g., équipement diagnostique de pointe, technologie de l’information sur la santé et personnel chargé de l’amélioration de la qualité).
Changements de protocole et de pratique
Les changements structurels et organisationnels ayant permis d’établir des processus normalisés et systématiques de résolution des problèmes, les hôpitaux ont pu tester et mettre en œuvre d’importants changements de pratique. En voici quelques exemples :
- des directives cliniques, des protocoles ou des » cartes de soins » pour des conditions ou des procédures spécifiques ;
- des plans de qualité spécifiques au département, avec des objectifs à court et à long terme ;
- une amélioration du matériel éducatif et de formation pour le personnel clinique sur la réduction des erreurs, le lavage des mains et la prévention des infections ;
- stratégies pour réduire le besoin de contention des patients;
- matériel éducatif pour les patients concernant la prévention des chutes ; et
- technologie de l’information qui a réduit les erreurs de médication et amélioré la collecte de données.
Amélioration des résultats
Les changements de pratique semblent avoir entraîné une amélioration des résultats pour les patients et les établissements eux-mêmes. Outre les améliorations majeures de la mesure de qualité combinée (basée sur les taux de mortalité, de morbidité et de complication), les personnes interrogées ont cité les exemples d’améliorations suivants :
- processus/opérations : réception plus rapide des résultats des tests, flux de patients plus rapide, partage et enregistrement des données plus faciles et plus efficaces, moins d’erreurs de médication ;
- liés à la santé : réduction de la mortalité, des infections sanguines, des pneumonies, des complications, des réadmissions, des chutes des patients et de l’utilisation ou du besoin de contentions;
- environnement de travail et réputation : augmentation de la satisfaction des patients et de la satisfaction/morale du personnel, amélioration du statut dans la communauté, plus grande capacité à attirer la qualité;
- personnel et médecins ; et
- bottom line : diminution des coûts par hospitalisation et de la durée de séjour pour certaines conditions et augmentation des admissions et/ou de la part de marché.
Ces résultats positifs ont motivé le personnel et les dirigeants de l’hôpital à renforcer leurs efforts et ont ainsi renforcé le processus d’amélioration de la qualité.
Défis et leçons apprises
Le changement ne se produit pas facilement, comme l’ont appris ces hôpitaux. De plus, le temps qui s’écoule après que les changements ont été effectués avant que des résultats significatifs ne soient observés varie considérablement dans chacun des hôpitaux, en fonction de la nature du changement et du taux d’acceptation et d’adoption par le personnel. Les hôpitaux étudiés ont lutté contre :
- la résistance au changement de culture et de protocoles spécifiques de la part des médecins et des infirmières ;
- des ressources limitées disponibles pour réaliser ou maintenir des investissements liés à la qualité ; et
- la complaisance avec les améliorations passées.
Les leçons tirées des expériences des quatre hôpitaux qui pourraient aider d’autres hôpitaux essayant d’établir une culture de la qualité sont les suivantes :
- fixer des objectifs à court terme, réalisables, et célébrer les succès (et les personnes impliquées) dans leur réalisation ;
- maintenir le personnel impliqué dans l’identification et la résolution des problèmes, en valorisant les expériences de chacun et en encourageant comme en attendant la participation de tous ;
- nourrir des leaders et des champions dévoués qui encouragent et » entraînent «
leurs pairs ; - être patient mais implacable, en reconnaissant que le changement prend du temps et en continuant à garder l’amélioration de la qualité » au premier plan » ; et
- équilibrer la qualité et les objectifs financiers, en considérant les investissements dans l’amélioration de la qualité dans une perspective à court et à long terme.
Comment les politiques publiques peuvent-elles aider ?
Les représentants des quatre hôpitaux ont suggéré les rôles potentiels suivants pour la politique publique dans la facilitation des efforts d’amélioration de la qualité :
- standardize reporting requirements;
- ensure accuracy and clarity of public reporting;
- educate consumers in interpreting information and using it appropriately;
- supporting pay-for-performance (P4P) programs that use « carrots » (rewards)
rather than « sticks » (penalties); - offer incentives such as tax credits to providers who participate in P4P programs; and
- continue to document and publicize quality issues.
Table ES- 1 summarizes this improvement process at the four case study hospitals.
Table ES-1. Summary of Case Study Sites and Their Improvement Processes |
||||
| Organization/ Setting | Trigger | Organizational/ Structural Changes | Examples of Practice Changes (processes, procedures) | Results (examples) |
|
Beth Israel Medical Center, New York, N.Y. Very large, 1,080-bed teaching hospital in urban setting, part of a five-hospital not-for-profit system |
|
|
|
|
|
Legacy Good Samaritan Hospital, Portland, Ore. Large 539-bed hospital in an urban setting, part of a six-hospital system |
|
|
|
|
|
Rankin Medical Center, Brandon, Miss. Small 90 (active acute care) bed community hospital serving rural and suburban counties, part of a 65-hospital for-profit system |
|
|
|
|
|
St. Mary’s Health Care System, Athens, Ga. Small 165-bed suburban hospital, part of 33-hospital Catholic Hospital system |
|
|
|
|
1Institute of Medicine, Committee on Quality of Health Care in America, To Err Is Human: Building a Safer Health System (Washington, D.C.: National Academies Press, 2000); and Crossing the Quality Chasm: A New Health System for the 21st Century (Washington, D.C.: National Academies Press, 2001).
2E. Kroch, M. Duan, S. Silow-Carroll, and J. Meyer, Hospital Performance Improvement: Trends in Quality and Efficiency (New York : The Commonwealth Fund, avr. 2007) ; disponible à l’adresse http://www.commonwealthfund.org/publications/publications_show.htm?doc_id=471264.
3Contrairement au rapport complémentaire qui se concentre à la fois sur les tendances en matière de qualité et d’efficacité, les hôpitaux de l’étude de cas présentés dans ce rapport ont été sélectionnés en fonction de l’amélioration des mesures de qualité, bien que nous ayons exclu les hôpitaux qui ont affiché une efficacité en baisse au cours de la période examinée.
4La National Association of Inpatient Physicians définit les hospitalistes comme des » médecins dont l’objectif professionnel principal est la prise en charge médicale générale des patients hospitalisés « . Leurs activités comprennent les soins aux patients, l’enseignement et la recherche, ainsi que le leadership lié aux soins hospitaliers. Un intensiviste
est un hospitaliste qui se spécialise dans les soins aux patients gravement malades, généralement dans une unité de soins intensifs.