SOMMARIO ESECUTIVO
Da quando i rapporti dell’Institute of Medicine, To Err Is Human (2000) e Crossing the Quality Chasm (2001), hanno rivelato una diffusa incidenza di errori medici negli ospedali statunitensi, ci sono stati molti sforzi per misurare e migliorare la qualità delle cure ospedaliere.1 Molti progressi sono stati fatti nello sviluppo di indicatori di qualità e di meccanismi di aggiustamento del rischio per confrontare la qualità tra le istituzioni, e nell’esame delle pratiche e delle culture negli ospedali ad alte prestazioni. Poco si sa, tuttavia, sulle dinamiche della performance ospedaliera: il grado in cui gli ospedali migliorano (o peggiorano) nel tempo e come raggiungono e sostengono tale miglioramento. Questo studio esamina tali tendenze e strategie di cambiamento. Combina l’analisi quantitativa delle tendenze della qualità e dell’efficienza, utilizzando tre database ospedalieri, con l’analisi di casi di studio di quattro ospedali che hanno sperimentato un miglioramento significativo in un indicatore di qualità composito basato su tassi di mortalità, complicazioni e morbilità aggiustati per il rischio.
L’analisi quantitativa, guidata da Eugene Kroch e Michael Duan di CareScience, Inc. e descritta nel rapporto allegato, Hospital Performance Improvement: Trends in Quality and Efficiency, ha trovato miglioramenti significativi nei tassi di mortalità, probabilmente indicando che gli ospedali sono stati sempre meglio a mantenere le persone in vita attraverso la riduzione degli errori, tecnologie migliorate, aderenza ai protocolli basati sull’evidenza e altre strategie.2 Il miglioramento dei punteggi di mortalità può anche essere attribuito in parte a una codifica più coscienziosa delle comorbilità e alla dimissione dei pazienti più malati che possono morire a casa o in strutture di ricovero.
CHE COSA CI VUOLE PER ESSERE UN “TOP IMPROVER” NELLA QUALITÀ: SINTESI DELL’ANALISI DEL CASE STUDY
Sulla base di interviste con informatori chiave in quattro ospedali che sono stati tra i top improvers (che hanno mostrato un miglioramento significativo e costante nella misura composita della qualità dal 2002-2004), abbiamo trovato una sequenza temporale comune e in definitiva ciclica di fattori che hanno portato al cambiamento (Figura ES-1).3
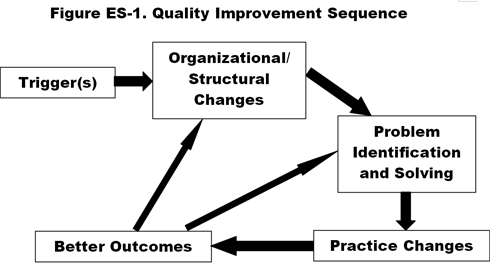
- Un fattore scatenante che funge da “sveglia” che spinge l’ospedale a iniziare o rinnovare l’enfasi sul miglioramento della qualità, segnando l’inizio del cambiamento culturale e portando a . .
- cambiamenti organizzativi e strutturali come l’istituzione di consigli e comitati legati alla qualità, la responsabilizzazione del personale infermieristico e di altro tipo, e gli investimenti in nuove tecnologie e infrastrutture che facilitano . . .
- un nuovo processo di risoluzione dei problemi, che coinvolge un approccio standardizzato, sistematico e multidisciplinare del team per identificare e studiare un’area problematica, condurre un’analisi delle cause profonde, sviluppare piani d’azione e rendere responsabili i leader del team, con la conseguente istituzione di . . .
- nuovi protocolli e pratiche, tra cui politiche e procedure basate sull’evidenza, percorsi clinici e linee guida, software per la riduzione degli errori e tecniche di gestione del flusso di pazienti, che portano a . . .
- migliori risultati nel processo e nelle misure relative alla salute (ad es, flusso di pazienti, errori, complicazioni, mortalità), soddisfazione e ambiente di lavoro, e indicatori “bottom line” come la riduzione della durata della degenza e l’aumento della quota di mercato. Sperimentare tali risultati positivi è servito come motivazione al personale ospedaliero per espandere i loro sforzi, trasformando così la sequenza di cui sopra in un ciclo che si autoalimenta. Cioè, il miglioramento dei risultati ha portato ad un ulteriore impulso al cambiamento, ad un cambiamento accelerato e alla diffusione della “cultura del cambiamento” in altre parti dell’istituzione. L’intera sequenza riflette la creazione, la crescita e il rafforzamento di una cultura della qualità.
Situazioni o eventi “scatenanti”
Tutti e quattro gli ospedali hanno citato eventi scatenanti negativi o positivi che hanno motivato una nuova enfasi sulla qualità, tra cui:
- una serie di errori medici con risultati tragici, che sono stati riportati dai media;
- arrivo di un nuovo amministratore delegato con un forte interesse per il servizio al paziente e la qualità;
- aumenti percettibili nella durata della degenza e delle riammissioni per alcune condizioni;
- perdita significativa della quota di mercato per alcuni servizi che ha portato all’insoddisfazione del personale e dei pazienti;
- nuove prove e la consapevolezza del potenziale per hospitalisti e intensivisti per promuovere la cura multidisciplinare, sulla base di un crescente corpo di letteratura che indica la loro capacità di coordinare le cure, portando a risultati migliori;4 e
- il rapporto dell’Istituto di Medicina, To Err Is Human, che ha fornito chiare prove di errori medici diffusi negli ospedali a livello nazionale.
Alcuni ospedali hanno menzionato che i cambiamenti nei pagamenti (ad es, incentivi pay-for-performance, aggiustamenti dei rimborsi) e l’assistenza delle organizzazioni per il miglioramento della qualità (QIO) sono serviti come incentivi per migliorare la qualità nel periodo successivo allo studio (2002-2004). Tali fattori potrebbero potenzialmente agire come fattori scatenanti per gli ospedali in futuro.
Cambiamenti organizzativi e strutturali
Dopo gli eventi scatenanti, gli ospedali hanno fatto cambiamenti organizzativi che riflettevano e alimentavano una “cultura della qualità”. Hanno anche creato strutture e processi per monitorare le prestazioni, identificare le carenze e ideare, testare e implementare soluzioni. I cambiamenti organizzativi includevano:
- creare o rivitalizzare consigli, comitati o commissioni responsabili del monitoraggio e del successo degli sforzi di miglioramento della qualità;/li>
- elevare il ruolo dei dipartimenti di miglioramento della qualità e delle prestazioni e fornire loro risorse sufficienti (compreso l’aumento dei bilanci per le attività di qualità oltre alle spese in conto capitale una tantum);
- istituire politiche che incoraggino il personale a esprimere preoccupazioni, identificare le carenze e sfidare lo status quo, come i programmi di empowerment degli infermieri (insieme alla concessione di una maggiore autonomia agli infermieri), i sistemi di segnalazione anonima, le politiche di “porte aperte” del CEO e le discussioni aperte a tutto il personale su argomenti di interesse;
- creare team multidisciplinari per fornire assistenza ai pazienti e/o affrontare le carenze, composti da personale che può meglio concepire, testare e attuare soluzioni e che è ritenuto responsabile del successo;
- istituire o espandere i programmi di hospitalist e intensivisti per migliorare il coordinamento delle cure e l’accesso ai servizi medici per i pazienti ricoverati;
- favorire i campioni medici e infermieristici per prendere l’iniziativa nello sviluppo di protocolli per affrontare le carenze e per incoraggiare ed educare i loro pari su nuove pratiche e procedure;
- utilizzare i rapporti pubblici sulle prestazioni come opportunità per identificare le carenze e migliorare la cura, i risultati di salute e la soddisfazione del paziente (le misure di base della Joint Commission on Accreditation of Healthcare Organizations sono state uniformemente ritenute estremamente preziose);
- rendere conto ai consigli di amministrazione e ai sistemi sanitari genitori che controllano da vicino e fissano obiettivi legati alla qualità; e
- acquisire dirigenti che comunicano una cultura della qualità attraverso l’esempio personale, politiche di sostegno e investimenti di risorse (es.g., attrezzature diagnostiche all’avanguardia, tecnologia dell’informazione sanitaria e personale per il miglioramento della qualità).
Cambiamenti del protocollo e della pratica
Come i cambiamenti strutturali e organizzativi hanno stabilito processi standardizzati e sistematici per la soluzione dei problemi, gli ospedali sono stati in grado di testare e attuare importanti cambiamenti nella pratica. Gli esempi includono:
- linee guida cliniche, protocolli o “mappe di cura” per condizioni o procedure specifiche;
- piani di qualità specifici per ogni reparto, con obiettivi a breve e lungo termine;
- miglioramento dei materiali educativi e di formazione per il personale clinico sulla riduzione degli errori, il lavaggio delle mani e la prevenzione delle infezioni;
- strategie per ridurre la necessità di costrizione dei pazienti;
- materiali educativi per i pazienti sulla prevenzione delle cadute; e
- tecnologie informatiche che hanno ridotto gli errori di medicazione e migliorato la raccolta dei dati.
Risultati migliorati
I cambiamenti nella pratica sembrano aver portato a risultati migliori per i pazienti e le istituzioni stesse. Oltre ai principali miglioramenti nella misura di qualità combinata (basata sui tassi di mortalità, morbilità e complicazioni), gli intervistati hanno citato i seguenti esempi di miglioramenti:
- processo/operazioni: ricezione più rapida dei risultati dei test, flusso più rapido dei pazienti, condivisione e registrazione dei dati più facile ed efficiente, meno errori di medicazione;
- salute: riduzioni di mortalità, infezioni del sangue, polmonite, complicazioni, riammissioni, cadute dei pazienti e uso o necessità di costrizioni;
- ambiente di lavoro e reputazione: aumento della soddisfazione dei pazienti e della soddisfazione/morale del personale, miglioramento dello status nella comunità, maggiore capacità di attrarre qualità;
- personale e medici; e
- fondo: diminuzione dei costi per ricovero e della durata della degenza per determinate condizioni e aumento delle ammissioni e/o della quota di mercato.
Questi risultati positivi hanno motivato il personale e i leader ospedalieri a rafforzare i loro sforzi e in questo modo hanno rafforzato il processo di miglioramento della qualità.
Sfide e lezioni apprese
Il cambiamento non avviene facilmente, come hanno imparato questi ospedali. Inoltre, la quantità di tempo dopo che i cambiamenti sono stati fatti prima di vedere risultati significativi variava considerevolmente all’interno di ciascun ospedale, a seconda della natura del cambiamento e del tasso di accettazione e adozione da parte del personale. Gli ospedali studiati hanno lottato con:
- resistenza al cambiamento della cultura e dei protocolli specifici da parte di medici e infermieri;
- risorse limitate disponibili per fare o mantenere gli investimenti legati alla qualità; e
- complicazione con i miglioramenti passati.
Lezioni dalle esperienze dei quattro ospedali che potrebbero aiutare altri ospedali che cercano di stabilire una cultura della qualità sono le seguenti:
- fissare obiettivi a breve termine e raggiungibili e celebrare i successi (e le persone coinvolte) nel loro raggiungimento;
- mantenere il personale coinvolto nell’identificazione e nella risoluzione dei problemi, valorizzando le esperienze di tutti e incoraggiando e pretendendo la partecipazione di tutti;
- favorire leader dedicati e campioni che incoraggino e “portino con sé”
i loro pari; - essere pazienti ma inesorabili, riconoscendo che il cambiamento richiede tempo e continuando a mantenere il miglioramento della qualità “in primo piano”; e
- bilanciare la qualità e gli obiettivi finanziari, considerando gli investimenti nel miglioramento della qualità da una prospettiva a breve e lungo termine.
Come può aiutare la politica pubblica?
I rappresentanti dei quattro ospedali hanno suggerito i seguenti ruoli potenziali per la politica pubblica nel facilitare gli sforzi di miglioramento della qualità:
- standardize reporting requirements;
- ensure accuracy and clarity of public reporting;
- educate consumers in interpreting information and using it appropriately;
- supporting pay-for-performance (P4P) programs that use “carrots” (rewards)
rather than “sticks” (penalties); - offer incentives such as tax credits to providers who participate in P4P programs; and
- continue to document and publicize quality issues.
Table ES- 1 summarizes this improvement process at the four case study hospitals.
Table ES-1. Summary of Case Study Sites and Their Improvement Processes |
||||
| Organization/ Setting | Trigger | Organizational/ Structural Changes | Examples of Practice Changes (processes, procedures) | Results (examples) |
|
Beth Israel Medical Center, New York, N.Y. Very large, 1,080-bed teaching hospital in urban setting, part of a five-hospital not-for-profit system |
|
|
|
|
|
Legacy Good Samaritan Hospital, Portland, Ore. Large 539-bed hospital in an urban setting, part of a six-hospital system |
|
|
|
|
|
Rankin Medical Center, Brandon, Miss. Small 90 (active acute care) bed community hospital serving rural and suburban counties, part of a 65-hospital for-profit system |
|
|
|
|
|
St. Mary’s Health Care System, Athens, Ga. Small 165-bed suburban hospital, part of 33-hospital Catholic Hospital system |
|
|
|
|
1Institute of Medicine, Committee on Quality of Health Care in America, To Err Is Human: Building a Safer Health System (Washington, D.C.: National Academies Press, 2000); and Crossing the Quality Chasm: A New Health System for the 21st Century (Washington, D.C.: National Academies Press, 2001).
2E. Kroch, M. Duan, S. Silow-Carroll, and J. Meyer, Hospital Performance Improvement: Trends in Quality and Efficiency (New York: The Commonwealth Fund, Apr. 2007); disponibile all’indirizzo http://www.commonwealthfund.org/publications/publications_show.htm?doc_id=471264.
3A differenza del rapporto parallelo che si concentra sulle tendenze sia della qualità che dell’efficienza, gli ospedali di studio presentati in questo rapporto sono stati selezionati in base al miglioramento delle misure di qualità, anche se abbiamo escluso gli ospedali che hanno mostrato un calo di efficienza nel periodo esaminato.
4La National Association of Inpatient Physicians definisce gli hospitalisti come “medici il cui principale obiettivo professionale è la cura medica generale dei pazienti ricoverati”. Le loro attività includono la cura dei pazienti, l’insegnamento e la ricerca, e la leadership relativa all’assistenza ospedaliera. Un intensivista
è un hospitalista specializzato nella cura dei pazienti critici, di solito in un’unità di terapia intensiva.